NOTIZIARIO Gennaio 2012 N°1
"DEPRESSIONE COME MALATTIA SISTEMICA"
Parte I°
A cura di:
Giuseppe Di Lascio e Susanna Di Lascio
Con la collaborazione di:
Bagalino Alessia, Bauzulli Doriana, Di Lascio Alessandro, Di Lascio Susanna, Levi Della Vida Andrea, Melilli Simonetta, Pallotta Pasqualino, Sesana Giovanna, Stazzi Claudio, Zimmatore Elena
<
Note introduttive sulla depressione
Le patologie prevalenti in ambito psichiatrico sono, invero, la depressione e l’ansia che impiegano molte risorse, soprattutto nei paesi industrializzati, perché principali cause di disabilità. Sono malattie riconosciute anche anticamente. In particolare, si deve a Berrios GE dell’University of Cambridge (Br J Psychiatry 1988; 153:298-304) e a Jackson SW della Yale University School of Medicine, New Haven, Connecticut (New Haven, Conn, Yale University Press, 1986) una dettagliata descrizione storica della melanconia, dal tempo degli antichi sino agli inizi del 20° secolo, come disturbo del comportamento e dell'umore. Antiche descrizioni della depressione si ritrovano nella cultura greca antica in cui la malattia, caratterizzata da quel temperamento malinconico paragonabile alle condizioni distimiche dei nostri tempi, si assimilava alla bile nera della teoria ippocratica degli umori. Comunque, la depressione come patologia nasce solo alla fine dell’ottocento e oggi giorno è riconosciuta malattia sistemica in grado di indurre una serie di alterazioni che riguardano il sistema cardiovascolare, quello neuroendocrino e l’omeostasi metabolica. È stato, difatti, ammesso il suo ruolo di fattore di rischio, particolarmente nella fase di recupero dei grandi eventi delle malattie cardiovascolari. Come messaggio confortante, v’è, invero, che la terapia psicologica, associata alla cognitivo comportamentale (CBT), ha dimostrato forte evidenza di efficacia, intervenendo a faccia a faccia con il paziente con l’impiego, però, di mezzi molto costosi.
Il disturbo depressivo maggiore è caratterizzato potenzialmente da una significativa morbidità e mortalità, potendo indurre all’interruzione dei rapporti interpersonali, all’abuso di sostanze, alle problematicità lavorative, al suicidio e favorire l’ingresso di altre malattie mediche. A ogni buon conto, il trattamento adeguato permette generalmente di ottenere nel 70-80% degli individui una significativa riduzione dei sintomi, anche se ben nel 50% dei casi si possa inizialmente sperimentare una risposta negativa. Però, il 40% dei pazienti non trattati continuerà per un anno a soddisfare i criteri diagnostici, mentre un altro 20% avrà una remissione parziale, che insieme con una storia di disturbo depressivo maggiore cronico rappresenta il fattore di rischio per gli episodi ricorrenti e di resistenza al trattamento.
È interessante notare, comunque, che nella pratica professionale del medico, nonostante l’aumentata sensibilità generale degli ultimi anni, alimentata dal maggior flusso delle informazioni e dalla migliore consapevolezza della sua rilevanza clinica, la condizione del paziente depresso non è cambiata in modo sostanziale. Difatti, la diagnosi resta di solito tardiva e il trattamento clinicamente efficace, anche per il miglioramento della qualità della vita, oltre a essere deludente nell’offrire l’adeguato sollievo, continua a essere anticipato da interventi spesso peggiorativi sul suo decorso, sino a favorire le intenzioni di suicidio. Il fenomeno, più che dipendere da una scarsa competenza clinica o da una difettosa diligenza del professionista sanitario, deriva più particolarmente dalle modalità con cui la malattia fa il suo ingresso clinico, le quali creano, di per sé, le condizioni per le errate interpretazioni. In effetti, la depressione suole presentarsi spesso con una sintomatologia poco specifica, difficilmente inquadrabile nei rigidi schemi diagnostici del DSM-IV. Frequentemente il suo aspetto clinico è sovrapponibile a quello di altri disturbi neuropsichici ed è estremamente variabile, non soltanto da paziente a paziente, ma anche nelle diverse fasi del decorso clinico e nelle epoche successive della vita dello stesso malato. Sta di fatto che ben i due terzi delle persone depresse, ignare della loro curabilità, sono indotti a non cercare tempestivamente le cure più adeguate.
Epidemiologia della depressione
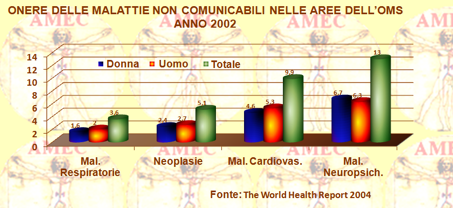
La depressione è molto diffusa nel mondo e i dati più significativi evidenziati dall’OMS all’interno dei rapporti annuali sulla salute della popolazione nel mondo, oltre a quelli di lettura nelle figure riportate, (in particolare, World Health Report 1999), sono che:
- I disturbi depressivi in neuropsichiatria costituiscono nelle donne il 41,9% della disabilità e il 29,3% negli uomini.
- I tassi di prevalenza della depressione nelle donne sono da due a tre volte superiori a quelli degli uomini;
- Il tasso di maggiore prevalenza della depressione nella donna rispetto all’uomo si rileva in crescita dalla prima adolescenza.
- I principali problemi di salute mentale dell’anziano sono la depressione, le sindromi organiche e le demenze.
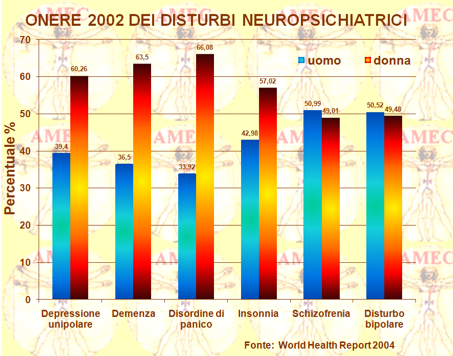
Nello studio europeo ODIN (Outcome of Depression International Network) Ayuso-Mateos JL dell’University of Cantabria, - Spain e collaboratori hanno analizzato un campione combinato di 8.764 persone di cinque paesi europei, trovando la prevalenza complessiva dei disordini depressivi pari allo 8,56% (IC 95% 7,05-10,37) con valori del 10,05% (IC 95% 7,80-12,85) nelle donne e 6,61% (95% IC 4,92-8,83) negli uomini (Br J Psychiatry. 2001 Oct;179:308-16). Gli autori rilevavano anche nelle donne del Regno Unito e dell’Irlanda una notevole preponderanza nei centri urbani, rispetto alle sedi rurali corrispondenti.
La stima 2000 della GBD (Global Burden of Disease) ha riconosciuto che i disturbi neuropsichiatrici contribuiscono per circa il 14% al carico globale di malattia e che la depressione si classifica al quarto posto in tutto il mondo.
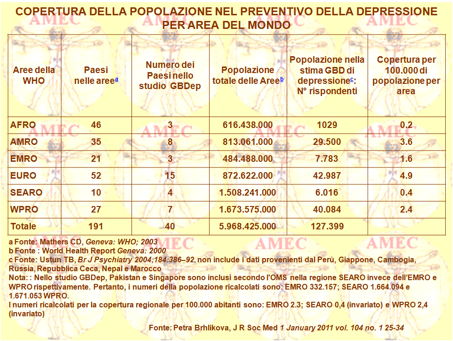
Petra Brhlikova dell’University of Edinburgh, UK e collaboratori hanno concluso che le stime della loro ricerca GBDep avevano un valore limitato nel processo politico internazionale perché epidemiologicamente difettose nei termini di rappresentatività e di qualità (J R Soc Med 1 January 2011 vol. 104 no. 1 25-34). Peraltro, per la depressione, come per tutti i disturbi neuropsichiatrici, il processo fisiopatologico non era direttamente osservabile, ma si doveva dedurre necessariamente da una sensibilità alle difficoltà interpretative sulle determinazioni dei tassi di malattia e sulla migliore comprensione del disturbo nel contesto culturale, sociale ed economico. Le singole misure composite della depressione sono, difatti, altamente problematiche, poiché nascoste e perché occultano incertezza, compromesso di pregiudizi e distorsioni nei dati epidemiologici. Peraltro, le singole misure del carico di malattia allontanano il benessere mentale dalle determinanti sociali della salute, come la povertà e lo stato economico, e, per non parlare della loro interazione con gli altri stati patologici, non riescono a riconoscere il loro significato culturale e sociale.
Nel corso degli ultimi settanta anni negli Stati Uniti è stato riconosciuto un progressivo aumento dei casi di episodio depressivo maggiore in giovane età con alti tassi di disturbi affettivi tra parenti. Nel 2010, il CDC (Center FOR Disease Control and Prevention) ha pubblicato un rapporto con stime nel periodo 2006-2008 del 9% di prevalenza della depressione in 235.067 adulti, di cui il 3,4% soddisfaceva i criteri per la depressione maggiore. Nel mondo, peraltro, i tassi di prevalenza negli adulti ripetono quelli degli Stati Uniti e le stime tra gli anziani residenti in comunità sono sorprendentemente coerenti, per esempio in Inghilterra, 2,9%, Paesi Bassi, 2,0%, la Svezia, il 5,6%, Nigeria, 1,6%. Alcuni dati sono disponibili anche sull'incidenza della depressione maggiore nel mondo a carico dei bambini e degli adolescenti. Prima della pubertà, la depressione colpisce in ugual misura maschi e femmine e con la differenzazione sessuale, soprattutto intorno ai 15-18 anni, si realizza il momento più critico per la sua comparsa.
I tassi di depressione in ambo i sessi sono più alti tra i venticinque e i quarantaquattro anni, ma l'incidenza dei sintomi clinicamente significativi aumenta con l'età, soprattutto in caso di concomitanza con una malattia medica o con l’istituzionalizzazione. In generale tutti i dati internazionali concordano sul fatto che le donne soffrono di depressione da due a tre volte più degli uomini e gli studi hanno mostrato che le adolescenti e le madri con figli numerosi e piccoli o, comunque, minori hanno i più alti rischi. In effetti, la maggiore prevalenza della depressione nelle donne rispetto agli uomini inizia con l'adolescenza e dura per tutto il corso della vita e in alcuni casi, come nei disturbi dell'alimentazione, il rapporto femmine/maschi può raggiungere valori di 9:1, come dire il 90% della totalità dei casi.
Secondo gli studi di Kashani JH e Sherman DD dell’University of Missouri, Columbia, l'incidenza della depressione si aggira intorno allo 0,9% nei bambini in età prescolare, all’1,9% in quella scolare e al 4,7% negli adolescenti (Integr Psychiatry. 1988;6:1-8). Nello studio di Lewinsohn PM dell’Oregon Research Institute, oltre il 22% delle studentesse e l'11% dei maschi delle scuole superiori segnalavano un episodio attuale di depressione unipolare, mentre per due o più episodi la percentuale era 1,6 e 4,9% rispettivamente (J Abnorm Psychol. Feb 1993;102(1):133-44).
Bisogna notare, peraltro, che la prevalenza della forma depressiva minore e quella della subsindromica, in cui la compromissione della qualità della vita, del carico funzionale e della spesa sanitaria sono più bassi che nel disturbo depressivo maggiore, sono probabilmente superiori a quella del disturbo depressivo maggiore.
Evelyn Bromet della State University of New York e collaboratori nella loro ricerca hanno accertato nei dieci paesi ad alto reddito del mondo una prevalenza del disturbo depressivo dal 14,6% al 5,5% e negli otto a basso e medio reddito dall’11,1% al 5,9% (BMC Medicine 2011, 9:90). L'età media d’insorgenza, accertata retrospettivamente, era 25,7 nell’alto reddito e 24,0 nel basso-medio. Il rapporto femmina/maschio era 2:1 e nei paesi ad alto reddito l’età più giovane si associava a una maggiore prevalenza, mentre in molti a basso o medio reddito era l'età più avanzata. La più forte correlazione demografica nei paesi ad alto reddito era la separazione da un partner, mentre nel basso - medio il divorzio o la vedovanza.
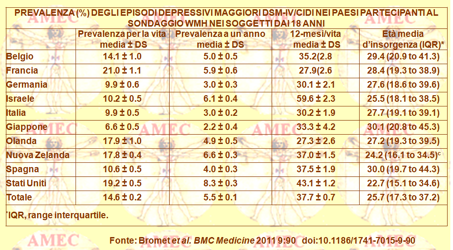
L’insieme dei dati del WMH, derivante da dieci paesi ad alto reddito, secondo i criteri di sviluppo della World Bank (Belgio, Francia, Germania, Israele, Italia, Giappone, Paesi Bassi, Nuova Zelanda, Spagna, Stati Uniti) e da otto a basso - medio [Brasile (São Paulo), Colombia, India (Pondicherry), Cina (Shenzhen), Libano, Messico, Sud Africa, Ucraina], comprendeva un campione di 89.037 persone con range dalle 2.372 dei Paesi Bassi alle 12.790 della Nuova Zelanda. All’intervista della parte I il tasso medio di risposta ponderato era del 71,7%, e valutava una serie di disturbi mentali, compresa la depressione maggiore.
Coerentemente con le precedenti segnalazioni, le stime di prevalenza WMH del disturbo depressivo maggiore (DDM) variavano considerevolmente da paese a paese, essendo più alte in alcuni dei paesi più ricchi del mondo. Tale dato suggeriva che la depressione fosse in qualche misura una malattia del benessere e che nei paesi ad alto reddito si dovesse sperimentare maggiore stress. Un argomento correlato, però, era che la disparità di reddito tendeva a promuovere una grande varietà di condizioni croniche, inclusa la depressione. Peraltro, anche altre variabili, come l'istruzione e lo stato civile, andrebbero considerati fattori predittivi della depressione, potendo effettivamente essere coinvolti in un reciproco rapporto causale con essa o esserne la conseguenza. In definitiva, però, lo studio WMH ha permesso di evidenziare come gli episodi di depressione maggiore siano un’importante preoccupazione di salute pubblica in tutte le aree del mondo in stretto rapporto con le condizioni sociali da ricercare sempre con attenzione come rischio di base.
In Italia, come nel mondo, vi è evidenza di un sempre maggior carico di patologia psichiatrica e, per quanto riguarda la depressione, soprattutto per le donne di età compresa tra quindici e quarantaquattro anni. La presenza di un picco di casi in questa fascia di età starebbe a indicare il collegamento del disagio psichico con la condizione di vita della donna dall’adolescenza alla fase adulta con i figli minori.
Eziopatogenesi della depressione
La causa specifica del disturbo depressivo non è nota, ma nella sua origine sembra multifattoriale come per la maggior parte delle malattie psichiatriche.
Un'indagine, realizzata il 9 settembre 2007 dal giornale Riza Psicosomatica su un campione di circa 1000 italiani di ambo i sessi tra i 25 e i 55 anni, riportava che i due terzi dichiaravano di soffrire di depressione a causa del luogo nel quale si trovano: la propria casa per il 34%, l’ufficio di lavoro per il 16%, la chiesa per il 12%, i centri commerciali per il 9%, la discoteca per il 7%, la casa dei genitori per l’8%, gli ospedali per il 5%, gli aeroporti e le stazioni per il 4%, le sale d'attesa per il 3% e i cimiteri per il 2%. La palestra, il parrucchiere e i parchi, invece, erano definiti meno deprimenti. Il rischio di depressione era individuato nel 26% degli intervistati nella solitudine in città durante l'estate, mentre nel 24% nei luoghi molto affollati e nel 18% nel ritorno dalle vacanze. La cura dell’umore consisteva nel 24% nel dedicarsi al proprio corpo facendo attività all'aria aperta o in un centro sportivo, nel 15% adottando un animale, nel 10% attivandosi nel volontariato, nel 26% assumendo farmaci, anche impropriamente, e nel 21% isolandosi. Secondo quest’analisi, le principali cause della depressione erano, quindi, con il 26% la solitudine, con il 21% lo stress quotidiano e con il 16% le eccessive aspettative di amici e parenti.
Geni e depressione
Di certo, la suscettibilità genetica deve giocare un suo ruolo nello sviluppo del disturbo depressivo maggiore. Difatti, i pazienti con storia familiare di disturbi affettivi, con disturbo di panico e dipendenza da alcol tendono a presentare un rischio più elevato. In alcuni casi si sono individuate alcune condizioni genetiche con valore di marcatore nei bambini affetti in seguito da depressione.
A tale proposito, il disturbo depressivo maggiore (DDM) può considerarsi una malattia etiologicamente non ben definita e geneticamente diversa in cui probabilmente s’intrecciano complesse interazioni molecolari in diverse regioni cerebrali. La difficoltà di proposizioni conclusive è legata, in effetti, alla disponibilità di studi clinici con il solo utilizzo di tecniche mini-invasive e all’impossibilità del controllo valido dei fattori esterni che influiscono sulla malattia.
L’alterazione della struttura e funzione degli oligodendrociti, tra cui la loro bassa densità e la ridotta espressione del gene specifico, implicata nelle principali malattie mentali, interessa anche il DDM. Queste caratteristiche si osservano anche nell’UCMS (unpredictable chronic mild stress) e nei modelli della malattia cronica CORT (corticosterone) dei roditori. Peraltro, il gene oligodendrocitico specifico CNP1 (2’-3’-ciclic nucleotide-3’-fosfodiesterasi) è una componente chiave della comunicazione cerebrale ed è già stato implicato nei disturbi psichiatrici.
Nicole M. Edgar dell’University of Pittsburgh e collaboratori hanno voluto dimostrare il ruolo degli oligodendrociti nel DDM e in altri disturbi psichiatrici, come elementi attivi e integranti del funzionamento neurale (Beyond neurons: the role of the oligodendrocyte-specific gene CNP1 in major depressive disorder, June 23rd, 2011). In un precedente studio del loro laboratorio gli autori avevano rilevato nei depressi post mortem e nei topi esposti a UCMS, una diminuzione dei livelli di CNP1 nell'amigdala, corpuscolo centrale del cervello deputato anche alla regolazione dell'umore. L’insieme del nuovo studio dimostrava nei topi CNP1KO un profilo di sorprendente elasticità comportamentale, accompagnato da modelli di disfunzione collegati all’amigdala. Inoltre, si dimostrava una robusta up-regulation delle trascrizioni degli oligodendrociti, relative al sistema immunitario nell'amigdala baso-laterale dei topi CNP1KO. Questo modello era indicativo di variazioni compensative per la struttura/funzione degli oligodendrociti e rivelatrici di un'associazione tra oligodendrociti e funzione immunitaria. L’insieme di questi studi dimostrerebbe, in effetti, che l'alterazione della funzione degli oligodendrociti, tramite l’eliminazione del CNP1, può avere un impatto sui circuiti di mediazione dell’emotività nei topi con consequenziali anomalie dei comportamenti affettivi. Tuttavia, a valle dei cambiamenti molecolari, in combinazione con l'osservazione delle conseguenze negative a lungo termine in questi topi, come la neurodegenerazione, è suggestivo riconoscere un ruolo di disadattamento del CNP1 nell’episodio depressivo maggiore.
Ambiente, relazione genitoriale e depressione infantile/adolescenziale
Per altro versante, secondo i parametri di pratica professionale per i disturbi depressivi dell’AACAP (American Academy of Child and Adolescent Psychiatry), la storia di un episodio depressivo precedente, di sintomi subsindromici di depressione, di distimia, di disturbi d'ansia aumenta il rischio di depressione per il futuro.
Peraltro, il modello di relazione genitore-figlio concettualizza la depressione come causa di una scarsa interazione. Gli adulti depressi riportano spesso il basso coinvolgimento paterno e l’alta protezione materna durante la prima infanzia. Relazioni conflittuali genitoriali, con i fratelli e coetanei sono comuni nei bambini e negli adolescenti con disturbo affettivo. Un bambino affettivamente malato ha spesso anche uno dei genitori affettivamente malato e spesso segnala abusi e / o negligenza parentale.
Tully EC dell’University of Minnesota e collaboratori hanno arruolato 568 adolescenti adottati e 416 no verificando che la depressione maggiore presente nei genitori o nella sola madre si associava a un rischio significativamente maggiore del disturbo in entrambi gli adolescenti dei due gruppi (Am J Psychiatry. 2008 Sep;165(9):1148-54. Epub 2008 Jun 16). La depressione nel padre, invece, non aveva alcun effetto principale su qualsiasi disturbo psichiatrico.
Lewis Gdella Cardiff University - UK e collaboratori considerando che i legami tra i sintomi della depressione materna e la prole potessero derivare da fattori ereditari o dalla diretta esposizione ambientale oppure dalle avversità condivise, hanno esaminato i dati di un questionario di 852 famiglie con un figlio nato da fecondazione assistita in cui, a seconda del metodo di concepimento, la madre e il padre erano o no geneticamente correlati al bambino (J Am Acad Child Adolesc Psychiatry. 2011 May;50(5):451-459.e1). Significativa associazione dei sintomi tra genitore e figlio si trovava tra madre-figlio (r = 0.32, p <.001) e padre-figlio (r = 0,17, p <.05) geneticamente non correlati e tra madre-figlio (r = 0,31, p <.001) e padre-figlio (r = 0.23, p <.001) correlati geneticamente. Tali risultati permettevano agli autori di concludere che la trasmissione dei sintomi della depressione era in parte dovuta a processi ambientali indipendenti dagli effetti ereditati e non era, invece, rappresentata da misure di avversità condivise. In rapporto ai processi ambientali le ragazze, peraltro, possono essere più sensibili agli effetti negativi dei sintomi di depressione materna, rispetto ai ragazzi.
Per loro parte Pine DS della Columbia University, New York e collaboratori, in un campione epidemiologico di 776 giovani, hanno verificato che in età adolescenziale i sintomi, anche senza vera e propria depressione maggiore, avevano fortemente predetto un episodio di malattia nell’adulto (Am J Psychiatry. 1999 Jan;156(1):133-5).
Differenze di genere nella depressione
La salute mentale ha teso a riconoscere differenze tra i due sessi già dall’ottocento con gli studi sull’isteria che segnalavano una maggiore presenza delle donne, seguendo i termini dell’eziologia biologistica. Charcot, in particolare, che indicava l’isteria femminile nell’80% dei casi, riconosceva un’eziologia di ordine biologico e affettivo, come la gravidanza, il parto, la menopausa. L'isteria maschile, presente solo nel 20% dei casi, era principalmente legata agli eventi traumatici della vita sociale e lavorativa. Le statistiche internazionali riportano la prevalenza maggiore delle patologie psichiche, come la depressione maggiore, l’ansia, gli attacchi di panico, il disturbo post-traumatico da stress, i disturbi del comportamento alimentare, nelle donne. In la particolare, la depressione, il cui rapporto maschio femmina è di uno a tre, costituisce la principale causa dell’onere di spesa sanitaria. Peraltro, anche nel gruppo d’età sopra i sessanta anni le donne ammalano del morbo di Alzheimer più degli uomini. Complessivamente, l’area dei disturbi psichici è prevalentemente appannaggio delle donne, mentre quella dei comportamenti etero e autodistruttivi, come violenza e più suicidi realizzati, comportamenti dissociali e uso di alcool e droghe degli uomini. Va anche considerato che la depressione nelle donne è più spesso associata ad altre malattie, come i disturbi d’ansia.
Senescenza e depressione
Nei riguardi dell’invecchiamento si tende oggi a condurlo con successo, tendendo al mantenimento di uno stile di vita attivo, sano. Tuttavia, questo scenario di felice vecchiaia non si realizza per molti anziani per morbidità mediche, disabilità, isolamento sociale e sviluppo di disturbi neuropsichiatrici, tra cui la depressione, la diminuzione della memoria e della cognizione, tutte condizioni che amplificano il declino, aumentano i tassi di mortalità e il rischio d’istituzionalizzazione, riducendo al contempo la qualità della vita. Questi disturbi neuropsichiatrici tendono ad avere, quindi, esiti devastanti sia per l'individuo sia per la famiglia e la collettività. La prevenzione, pertanto, è fondamentale e, per praticarla adeguatamente, sarebbe bene riconoscere tutti i fattori che possano intervenire per la realizzazione dei disturbi stessi.
Lyness JM del University of Rochester Medical Center e collaboratori hanno esaminato una vasta gamma di predittivi clinici, funzionali e psico-sociali degli episodi depressivi in una coorte di 617 anziani di età di 65 anni o oltre, senza depressione maggiore in atto, reclutati nelle pratiche di medicina di famiglia, medicina interna, geriatria per un periodo da uno a quattro anni (Am J Psychiatry. 2009 Dec;166(12):1375-83. Epub 2009 Oct 15).
Una combinazione dei rischi, che comprendevano la depressione minore o subsindromica, la compromissione dello stato funzionale e la storia di depressione maggiore o minore, identificava un gruppo in cui il trattamento pienamente efficace di cinque persone avrebbe evitato un nuovo caso di depressione.
In conclusione, gli indicatori di routine valutati nelle cure primarie, a giudizio degli autori, potrebbero identificare un gruppo di pazienti ad alto rischio per l'insorgenza degli episodi depressivi maggiori. Tali marcatori, quindi, potrebbero informare meglio l’attuale assistenza clinica, favorendo la diagnosi precoce e l'intervento fondamentale per migliorare i risultati dei pazienti e si renderebbero anche utili per futuri studi per raffinare le raccomandazioni di screening e determinare l'efficacia degli interventi preventivi.
Stress, sistema immunitario e depressione
Lo stress e i conflitti interpersonali, anche se non necessariamente, possono aumentare il rischio del disturbo depressivo maggiore. I modelli di terapia cognitivo-comportamentale, devono tendere conseguentemente a riconoscere la malattia come risposta comportamentale ai fattori di stress ripetuti e considerare che le distorsioni cognitive, ad esempio i pensieri negativi, possano contribuire a perpetuare l’umore depresso. Pur tuttavia, anche il dolore cronico, la malattia medica e lo stress psicosociale possono svolgere un ruolo sia d'inizio sia di mantenimento nel decorso della malattia.
Peraltro, secondo dati che emergono da studi su uomini e animali da laboratorio, lo stress influenza la risposta immunitaria innata e indicherebbero che siano coinvolti sia il sistema nervoso simpatico sia il parasimpatico. Il blocco di entrambi i recettori α-e β-adrenergici ha dimostrato di abolire gli effetti dello stress sull’induzione delle citochine immunitarie innate sia nel sangue periferico sia nel cervello degli animali da laboratorio. Peraltro, la stimolazione del vago ha dimostrato di inibire l'induzione di endotossine, di TNF-α e le manifestazioni della sepsi. Questi effetti sembrano essere mediati dal rilascio dell’acetilcolina, che attraverso il legame con le α7 sub unità del recettore nicotinico dell'acetilcolina può inibire il NF-kB. Tuttavia, data la ricca interconnessione tra il sistema nervoso simpatico e quello parasimpatico, tra cui i mediatori condivisi, l'esatto meccanismo con cui il sistema nervoso autonomo modula la risposta infiammatoria è un settore ancora da chiarire. Pur tuttavia, appare di rilievo in tale ambito che l’efficacia del trattamento antidepressivo con gli inibitori selettivi del reuptake della serotonina o con gli antidepressivi triciclici si associ con una ridotta concentrazione delle citochine circolanti, tra cui il TNF-α e l’IL-6. Il bupropione, peraltro, ha dimostrato di poter anche ridurre le concentrazioni circolanti di TNF-α nei topi e nei soggetti con altre malattie infiammatorie croniche. Studi in vitro indicano, inoltre, che un certo numero di antidepressivi può sopprimere il rilascio delle citochine infiammatorie, aumentando quello dell’inibizione dell'infiammazione, come l’IL-10. Assume anche importanza che i depressi con citochine innate aumentate presentano minori probabilità di rispondere alle terapie adesso disponibili e, viceversa, che nella depressione resistente al trattamento c’è una particolare suscettibilità alla risposta immunitaria innata con elevate concentrazioni plasmatiche di citochine.
Dati preliminari suggerirebbero, di conseguenza, che, puntando sulla risposta immunitaria innata, si può concertare una strategia antidepressiva praticabile.
Usando il celecoxib, un inibitore della cicloossigenasi-2, in combinazione con la reboxetina si sono segnalati tassi di risposta più elevati e miglioramento dei sintomi nella depressione maggiore. Inoltre, negli psoriasici l’etanercept, agente anti-TNF-α, ha dimostrato di ridurre i sintomi della depressione, indipendentemente dal miglioramento clinico del disturbo primario. Peraltro, nei topi knocked out per il gene recettore del TNF-α si è dimostrato un fenotipo antidepressivo e resistente agli effetti ansiogeni dell’infezione virale.
Ancora, nel determinismo della depressione sono state considerate le lesioni vascolari, sulla scorta della sua particolare frequenza nella malattia cerebrovascolare e nei suoi più gravi eventi come l’ictus, soprattutto nell’anziano. Peraltro, anche gli insulti ischemici nella sostanza bianca, l’associazione bidirezionale con la malattia coronarica, i suoi tassi più elevati nella demenza vascolare rispetto alla malattia di Alzheimer rappresentano condizioni a riprova di quanto enunciato. Le lesioni vascolari, in effetti, interromperebbero le reti neurali coinvolte nella regolazione dell’emozione e, in particolare, i percorsi frontostriatali che puntano verso la corteccia dorsolaterale prefrontale, orbitofrontale, il cingolo anteriore e dorsale. Sono, a tal proposito, considerati anche altri componenti del circuito limbico, in particolare dell'ippocampo e dell'amigdala.
Religiosità e depressione
L'influenza positiva della religiosità personale sulla salute mentale è ben documentata in letteratura scientifica da numerosi studi che hanno dimostrato la minore depressione e ansia con più alto punteggio di salute mentale e di benessere generale in coloro che frequentano le funzioni religiose con regolarità e sono dediti alla preghiera e alla lettura delle Sacre Scritture, secondo un programma di particolare rilievo nella loro vita.
Smith TB della Brigham Young University di Provo, Utah e collaboratori hanno esaminato con meta-analisi l'associazione tra religiosità e sintomi depressivi attraverso 147 indagini indipendenti con 98.975 casi (Psicologia Bull 2003 Lug, 129 (4) :614-36.. In tutti gli studi la correlazione tra religiosità e sintomi depressivi era -. 096, indicando che una maggiore religiosità era moderatamente associata con un minor numero di sintomi. I risultati non erano condizionati dal sesso, dall’età o dall’etnia, ma l’associazione era più forte in quegli studi in cui le persone erano sottoposte a stress per gli eventi della vita recente. Inoltre, i dati erano influenzati dalla misura di religiosità utilizzata nello studio, con orientamento religioso estrinseco e negatività di reazione religiosa, ad esempio, evitare le difficoltà attraverso le attività religiose, accusare Dio delle difficoltà, associati con alti livelli di sintomi depressivi, nella direzione opposta ai risultati complessivi.
Kasen S della Columbia University, New York e collaboratori hanno esaminato la religiosità come un fattore protettivo utilizzando un disegno longitudinale per predire la resistenza ad alto rischio di disturbo depressivo maggiore (DDM) in un follow-up di 10 anni (Psychol Med. 2011 Aug 17:1-11). L’aumento dell’assiduità religiosa si associava con le probabilità significativamente ridotte del disturbo dell'umore (43%) e di qualsiasi disturbo psichiatrico (del 53%) in tutta la prole, tuttavia, le probabilità erano significativamente inferiori nei figli di genitori non depressi, rispetto a quelli dei depressi. Nel confronto delle analisi limitate ai figli dei genitori depressi, quelli con alta e medio / bassa esposizione NLE (negative life events) la maggiore frequenza religiosa si associava a una probabilità significativamente ridotta di DDM, di disturbo dell'umore e di qualsiasi malattia psichiatrica (da 76, 69 e 64% rispettivamente). La maggiore importanza religiosa si associava, peraltro, a una probabilità significativamente ridotta del disturbo dell'umore (del 74%) solo nella prole dei genitori depressi a un’elevata esposizione di NLE. Inoltre, queste associazioni differivano significativamente tra figli di genitori depressi con elevata esposizione ai NLE e tra i figli de depressi con una media / bassa esposizione ai NLE.
Dal loro canto, Lisa Miller della Columbia University, New York e collaboratori, avendo già in precedenza rilevato in adulti l'importanza personale di religiosità o di spiritualità per un minor rischio di depressione maggiore, hanno voluto esaminare con uno studio prospettico longitudinale di dieci anni tale associazione anche nella prole adulta del campione originale (Am J Psychiatry 2012;169:89-94). Gli autori hanno, così, arruolato 114 adulti cattolici o protestanti, figli di genitori depressi e non, seguiti per un follow-up dai dieci ai venti anni. I figli, che a dieci anni dichiaravano per se stessi molto importante la religione o la spiritualità, avevano circa un quarto del rischio di andare incontro alla depressione maggiore tra i dieci e i venti anni, rispetto agli altri partecipanti. La presenza religiosa e la sua denominazione non predicevano in modo significativo questo risultato, mentre l'effetto era più pronunciato tra i figli ad alto rischio di depressione per avere un genitore depresso. Inoltre, quelli di questo gruppo, che dichiaravano la grande importanza della religione o della spiritualità, avevano un decimo circa del rischio di depressione maggiore nei 10 - 20 anni e l'effetto protettivo si riscontrava in primo luogo per le recidive, piuttosto che per l'insorgenza.
In conclusione, lo studio di Miller portava a considerare che gli affiliati, sia cattolici sia protestanti con intenzioni religiose o con spiritualità molto importanti nella propria vita, avevano durante il follow-up del loro studio il 76% di minori probabilità di DDM. Al contrario, la presenza di religiosità e la denominazione non avevano effetti particolari, mentre il valore protettivo occorreva soprattutto tra i soggetti ad alto rischio con genitori sofferenti di depressione.
Gli studi fino ad oggi eseguiti in questo capo hanno suggerito, peraltro, che le persone senza affiliazione religiosa sono a maggior rischio di sintomi e disturbi di depressione, rispetto a quelli coinvolti nella loro comunità di fede.
Il senso di colpa che emerge spesso in associazione alla depressione è frequentemente connesso a un sistema di credenza religiosa e gli appariscenti sintomi depressivi, come ad esempio la notte oscura dell'anima, sono comunemente associati a esperienze religiose.
Petts, Richard J e Anne Jolliff dell’Ohio State University utilizzando i dati del National Longitudinal Study of Health Adolescent hanno esaminato il rapporto tra religione e depressione secondo la razza e del genere (2008, Review of Religious Research 49:4: 395-414). I risultati suggerivano che la partecipazione e l'importanza religiosa nei giovani riducevano indirettamente i sintomi depressivi, migliorando il sostegno sociale. Peraltro, il rapporto tra religione e depressione poteva essere unico per gli adolescenti latinoamericani e asiatici. D’altra parte, la partecipazione e l’importanza religiosa si associavano alla depressione maggiore negli adolescenti asiatici, mentre il loro rapporto nei Latini era curvilineo e variava secondo il genere. La partecipazione religiosa era, difatti, negativamente correlata alla depressione tra i maschi latini, mentre il rapporto era curvilineo nelle femmine della stessa origine. Nel complesso, questo studio suggeriva che il rapporto tra religione e depressione tra gli adolescenti può essere condizionato dalla razza e dal genere degli adolescenti così che i neri, asiatici e latini sarebbero più depressi dei bianchi. Pur tuttavia, mentre tra i neri e tra i bianchi la religiosità si assocerebbe negativamente con la depressione, tra gli asiatici si verificherebbe il contrario. Peraltro, in questi ultimi i frequentatori assidui dei servizi religiosi sarebbero ancora più depressi dei praticanti moderati. Le adolescenti presenterebbero la stessa relazione nei confronti dei maschi.
Quali gli effetti della religione, spiritualità o filosofia di esistenza nei bambini in pericolo di vita?
Hexem KR e collaboratori del Children's Hospital of Philadelphia hanno, per loro parte, chiesto, in uno studio prospettico di coorte a sessantaquattro genitori di bambini in cure palliative, informazioni sul possibile ricorso alla RSLP (religion, spirituality or life philosophy) nella loro difficile circostanza di vita (J Palliat Med. 2011 Jan;14(1):39-44). La maggior parte dichiarava che la RSLP era avvertita come un importante ausilio nella gestione dei momenti difficili e che loro stessi partecipavano formalmente a comunità religiose o nutrivano un senso di spiritualità personale. Una minoranza, però, non ha voluto discutere per niente sull'argomento. Quelli che confessavano la loro RSLP, avevano anche credenze e pratiche corrispondenti alla loro visione complessiva della qualità della vita, delle questioni di bontà e capacità umane, fermi nella convinzione che tutto accade nella vita per una ragione. La RSLP era anche importante per definire il valore attribuito al bambino e per le credenze su quanto era riservato al proprio figliolo dopo la morte. La preghiera e la lettura della Bibbia in questo gruppo erano fondamentali pratiche spirituali, ritenute capaci di influenzare le prospettive sulle circostanze mediche, sul processo decisionale e sul controllo della situazione. Con la partecipazione alle pratiche religiose, i genitori dichiaravano un senso di pace, conforto e guida morale, il positivo sostegno delle comunità spirituali e di Dio. Alcuni genitori, però, riferivano anche di aver messo in discussione la loro fede sino a sentimenti di rabbia e di colpa verso Dio, rigettando le convinzioni e le comunità religiose.
Insonnia e depressione
Disturbi del sonno e depressione sono spesso cattivi compagni, i primi rappresentando generalmente uno dei segni della seconda e non causa da soli, salvo che associati ad altra malattia medica o a problemi personali. Pur tuttavia, l'incapacità per un lungo periodo del sonno regolare rappresenta, di certo, un indizio importante per lo sviluppo della depressione. In tal caso, s’innesca una cascata di sintomi, come fatica, irritabilità, problemi della memoria e della concentrazione, perdita d’interesse nelle attività, tra cui le sociali, incapacità di trarre piacere da esse, riduzione della libido. Questo complesso d’inconvenienti sfocia con il tempo nella depressione. L'insonnia, quindi, può rendere neurobiologicamente più vulnerabili alla depressione e rappresentare, come dimostrato da Perlis M. L.dell’University of Pennsylvania, un suo precursore precoce di circa cinque settimane, peraltro, aggravandosi con il suo ingresso (Behavioral Sleep Medicine, (2006)4,104-113.). C’è da ricordare che, sulla base dei suoi studi, Perlis ha raccomandato un’attenta e adeguata cura dell’insonnia, soprattutto con il trattamento comportamentale durante i periodi di remissione della depressione. Ma anche negli episodi di depressione franca il trattamento comportamentale, specificamente destinato all’insonnia, può accelerare il recupero totale del malato, aumentando i risultati delle cure standard. L’autore, difatti, ha dichiarato: "Forse siamo in grado di proteggere le persone, prestando attenzione alla loro insonnia. Se è un fattore di scatenamento e ce ne liberiamo, possiamo sbarazzarci del rischio depressione".
Il dato merita sicura attenzione solo se si considera che probabilmente più dell’80% delle persone che soffrono di depressione presentano i problemi del sonno. Generalmente, esse dormono meno del solito e lamentano: difficoltà di addormentarsi per il turbinio di pensieri nella mente, risvegli durante la notte, risvegli anticipati di mattina e difficoltà di poter tornare a dormire. Pur tuttavia, anche in caso di un numero ragionevole di ore di sonno, spesso si svegliano la mattina con la sensazione di non aver riposato, sentendosi stanche per tutto il giorno. Occasionalmente, in circa il 15% dei casi dormono troppo, trovando difficoltà a scendere dal letto, spendendo, in tal modo, gran parte della giornata, senza per questo sentirsi meno stanche. Di certo, un sonno disturbato rende le persone meno efficaci il giorno successivo perché (vedi notiziari dedicati all’argomento) vengono a vanificarsi quei processi importanti che aiutano, per così dire, a ricaricarsi di energia. Peraltro, la depressione, associata ai disturbi del sonno, aumenta il rischio di suicidio.
In definitiva, il modello del sonno del depresso differisce da quello normale per: aumento del tempo impiegato per addormentarsi, riduzione del sonno totale, il sonno profondo è assente o molto scarso, il sonno REM si verifica all'inizio della notte, i risvegli notturni sono frequenti e possono durare abbastanza a lungo, tanto da mantenere costante l’attenzione del paziente. La persona si sveglia presto il mattino e non riesce a riprendere sonno, anche se si sente molto stanca. Vengono, peraltro, falsati tutti i meccanismi fisiologici legati alla buona funzione del sonno e alla normalità di tutto l’organismo. Si avrebbero anche alterazioni del sogno, consequenziali a quelle della fase REM.
Tutto quanto si congiunge al fatto che, dopo oltre tre decenni dal 1980, l'insonnia è oggi giorno considerata non più un sintomo, ma un disordine, una distinta entità nosologica.
Di conseguenza, l’insonnia, quando è cronica, tende a essere incessante, invalidante, costosa, pervasiva e perniciosa e fornisce la giustificazione dell’obiettivo primario del trattamento. Nei riguardi della funzione intellettiva, numerosi studi hanno documentato la compromissione della performance cognitiva nei pazienti con insonnia, costituendo questo dato, di fatto, uno dei suoi attributi enunciati dall’American Academy of Sleep Medicine nel 2005. Per quanto riguarda, invece, la funzione sociale, il disturbo determina un diminuito interesse e una ridotta soddisfazione, derivante dalle relazioni interpersonali e interazioni sociali, con minori capacità nelle prestazioni e ridotta produttività, più alto tasso di assenteismo e di costi. Vi sono anche i riflessi legati alla maggiore suscettibilità ad altre malattie, tra cui le cardiovascolari, sino al possibile rischio di morte.
Pigeon WR dell’University of Rochester NY, USA e collaboratori, proprio per confermare il ruolo dell’insonnia persistente come fattore di rischio per lo sviluppo del disturbo depressivo maggiore (DDM) di nuova insorgenza e della sua ricorrenza, hanno eseguito uno studio longitudinale su 1.801 anziani elaborando i dati del progetto IMPACT (Important Achievements of Clinical Trials), una ricerca interventistica policentrica (SLEEP 2008;31(4):481-488). I soggetti, con disturbo depressivo maggiore e / o distimia e con oltre sessanta anni d’età, sono stati raggruppati in insonni persistenti, intermedi e senza insonnia. In generale, l’insonnia persistente presentava probabilità di depressione dall’1,8 alle 3,5 volte maggiori, rispetto alla sua assenza. I risultati erano più consistenti nei pazienti trattati con le cure tradizionali per la depressione e in quelli con DDM, rispetto a quelli con la sola distimia. Secondo gli autori, queste conclusioni suggerirebbero che l’insonnia persistente, oltre ad essere un fattore di rischio per un episodio depressivo, può avere il ruolo di perpetuare la malattia in alcuni pazienti anziani e, soprattutto, in chi riceve cure standard per la depressione in ambito delle cure primarie. La cura rinforzata della depressione maggiore, invece, può in parte mitigare gli effetti persistenti dell'insonnia sulla depressione.
Hyong Jin Cho dell’University of California e collaboratori, considerando che tra gli anziani con precedente depressione risultava non chiaro il ruolo del sonno nel predire le recidive, hanno svolto uno studio prospettico di due anni su una coorte di una comunità di 351 anziani di età dai sessanta anni e oltre, di cui 145 con una storia di depressione maggiore o non, in remissione completa e 206 senza qualsiasi precedente storia di malattia mentale (Am J Psychiatry 2008; 165:1543–1550).
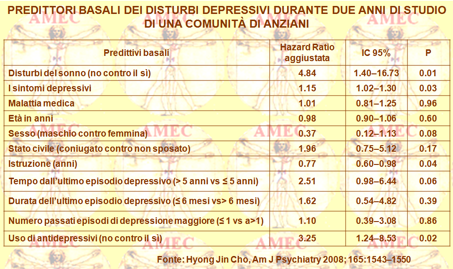
Durante il follow-up ventitré soggetti, il 16,9%, con precedente depressione sviluppavano episodi depressivi, mentre nel gruppo di controllo solo una persona, lo 0,5%. All'interno del primo gruppo, la recidiva di depressione era preannunciata da disturbi del sonno, indipendentemente dai sintomi depressivi, da altre malattie croniche e dall’uso di farmaci.
Nutrizione e depressione
Lo stile di vita moderno offre a considerare fattori importanti da esaminare e controllare per il raggiungimento e il mantenimento del benessere nell’arco della vita. La medicina sta lottando da qualche tempo a livello mondiale per fronteggiare gli effetti rovinosi delle abitudini alimentari scorrette, proponendo i dovuti cambiamenti a livello individuale. Purtroppo, il mangiare rappresenta forse la quintessenza del comportamento biopsicosociale e i dati suggeriscono l'importanza centrale sulla salute generale degli interventi risolutivi per il bene dei pazienti. L'obesità e il diabete, ormai a sviluppo epidemico, sono stati identificati come una priorità da tutti gli organisti istituzionali e scientifici del mondo e gli studi hanno dimostrato che i modelli alimentari più sani sono associati a una migliore salute in assoluto.
Pur tuttavia, anche la depressione è in sviluppo epidemico nel mondo ed anche in tal caso la dieta e la nutrizione possono esserne alla base. Si riscontrano conseguentemente, in letteratura ricerche nel merito sui singoli nutrienti o gruppi alimentari.
Akbaraly TN dell’University College London e collaboratori hanno analizzato 3.486 soggetti di età media di 55,6 anni per il 26,2% donne, reclutati dalla Whitehall II Prospective Cohort: Sono stati individuati un modello alimentare con tutti gli alimenti, fortemente carico di verdure, frutta e pesce, e un altro elaborato, pesantemente caricato di dessert zuccherati, di cibi fritti, di carni lavorate, di cereali raffinati e ricchi di grassi, di prodotti lattiero-caseari (Br J Psychiatry. 2009 Nov;195(5):408-13).
Dopo aggiustamento per i potenziali fattori confondenti, i partecipanti nel più alto terzile del primo modello alimentare presentavano una più bassa probabilità di depressione (OR = 0,74, IC 95% 0,56-0,99), rispetto a quelli nel più basso terzile. Al contrario, un elevato consumo di alimenti trasformati è stato associato a una quota maggiore di depressione (OR = 1,58, IC 95% 1,11-2,23).
In conclusione, nei partecipanti di mezza età un modello alimentare trasformato rappresentava un fattore di rischio di depressione cinque anni più tardi, mentre in un modello, tipo dieta mediterranea, il cibo era un elemento protettivo.
Felice N. Jacka dell’University of Melbourne e collaboratori hanno voluto esaminare la misura in cui l’alta prevalenza dei disturbi mentali potesse correlarsi alla dieta abituale in 1.046 donne di età tra i venti e i novantatré anni, scelte a caso nella popolazione (Am J Psychiatry 2010; 167:1–7). Dopo gli aggiustamenti per l’età, lo stato socio-economico, l'educazione e i comportamenti nei rispetti della salute, un modello "tradizionale" di dieta caratterizzata da ortaggi, frutta, carne, pesce e grani integrali si associava a minori probabilità di depressione maggiore o distimia e anche di disturbi d'ansia. La dieta occidentale di alimenti trasformati o fritti, cereali raffinati, prodotti ricchi di zuccheri con l’aggiunta della birra si associava, invece, a un più alto punteggio GHQ-12 (12-item General Health Questionnaire). Si rilevava anche, senza confondenti di età, stato socio-economico, istruzione e altri comportamenti in merito alla salute, un’associazione inversa tra il punteggio di qualità della dieta e quello del GHQ-12.
Gli autori potevano, così, concludere che i loro risultati confortavano l’associazione tra la qualità della dieta abituale e l’alta prevalenza dei disturbi mentali.
L’uomo del terzo millennio ha, insomma, il bisogno di comprendere quali variabili si associno a una dieta più povera di qualità e quali fattori rappresentano le barriere modificabili al miglioramento. C'è allo stato attuale, difatti, il rischio di eccessiva semplificazione delle raccomandazioni dietetiche, ma, in effetti, l’essere umano, letteralmente e figurativamente, è ciò che mangia. La conoscenza delle abitudini alimentari e il loro rapporto con i disturbi psichiatrici probabilmente porteranno cognizione ben oltre ciò che mangiamo, del perché, del come e con chi. Affinché un individuo possa migliorare la qualità della sua dieta, si deve avviare un’'educazione proficua per una basilare comprensione di ciò che costituisce una buona alimentazione che deve distinguere gli alimenti sani da quelli non salutari.
Per loro conto, Sánchez-Villegas A dell’University of Las Palmas de Gran Canaria e collaboratori, per valutare l'associazione tra l’assunzione di grassi alimentari e l'incidenza della depressione in una popolazione mediterranea, hanno condotto uno studio di coorte prospettico dal 1999 al 2010 su 12.059 spagnoli laureati, di età media di 37,5 anni, inizialmente senza depressione (PLoS One. 2011 Jan 26;6(1):e16268). Durante il follow-up, di media di 6,1 anni, erano identificati 657 nuovi casi di depressione e l’HR (IC 95%), multivariato e aggiustato per l'incidenza della depressione, era per i quintili successivi di assunzione dei TFA (trans unsaturated fatty acids) 1 (rif), 1,08 (0,82-1,43), 1,17 (0,88-1,53), 1,28 (0,97-1,68), 1.42 (1.09- 1,84), con una significativa relazione dose-risposta (p = 0,003). I risultati non cambiavano sostanzialmente dopo aggiustamento per i potenziali fattori confondenti dello stile di vita o alimentari, compresa l'adesione a un modello alimentare mediterraneo. D'altra parte, un’inversa e significativa relazione dose-risposta è stata ottenuta per l’assunzione dei MUFA (monounsaturated fatty acids) (p per trend = 0,05) e dei PUFA (polyunsaturated fatty acids) (p per trend = 0,03).
In conclusione, lo studio avrebbe rilevato un rapporto dannoso tra l'assunzione dei TFA e un rischio di depressione e debole associazione inversa per i MUFA, i PUFA e l’olio d'oliva. Questi risultati suggerirebbero, pertanto, che le malattie cardiovascolari e la depressione potrebbero condividere alcuni importanti fattori nutrizionali, relativi ai sottotipi dei grassi assunti.
Folati omocisteina e depressione
L'omocisteina, aminoacido prodotto dall’organismo, è un normale sottoprodotto del metabolismo delle proteine, in particolare della metionina. Deve gran parte della sua importanza clinica a Kilmer S. McCully del Pathology Department at Massachusetts, il quale nel 1969 associò i suoi livelli elevati nel sangue, maggiori di dieci micromoli / litro, all’aterosclerosi e all’aumentato rischio di attacchi cardiaci, ictus, formazione di coaguli di sangue e forse anche morbo di Alzheimer (AmericanJournal of Pathology56:111-128, 1969). Lo stesso McCully rilevò che i bambini con l’omocistinuria, malattia genetica rara e caratterizzata per l’appunto da livelli di omocisteina molto alti, morivano in età molto giovane per aterosclerosi avanzata.
Tuttavia, solo nel 1992, a seguito degli studi all’Harvard University si ebbe la dimostrazione che i livelli di omocisteina, solo sopra il 12% della media, determinavano un rischio 3,4 volte maggiore di attacchi cardiaci, rispetto a quelli normali. Contemporaneamente, anche l'European Journal of Clinical Investigation dimostrava che il 40% delle vittime d’ictus aveva elevati livelli di omocisteina, rispetto al solo 6% dei controlli. Ne derivò la conclusione dello Journal of American Medical Association del 1995 che l'omocisteina era un forte fattore indipendente di rischio d’ictus.
Pur tuttavia, già nel 1962 Herbert V, del Mount Sinai School of Medicine in New York e pioniere degli studi dei folati nell’anemia megaloblastica, riportava l’evidenza a sostegno di un'associazione tra la carenza dei folati e i sintomi depressivi (Trans Assoc Am Physicians 75:307-320, 1962). Dopo quattro mesi di dieta carente di folati sviluppò insonnia, irritabilità, stanchezza e smemoratezza, sintomi che diminuirono con il reinserimento dei folati. In effetti, nei pazienti con grave carenza di folati, tanto da produrre anemia megaloblastica, i sintomi depressivi sono stati descritti come la complicanza neuropsichiatrica più comune, seguita dalla demenza e dalla neuropatia periferica. In diverse coorti la carenza di folati, generalmente definita dai valori plasmatici <= 2.5ng/mL o valori RBC <200ng/mL, sono stati trovati nel 15% - 38% dei pazienti con depressione. D’altro canto, nei depressi i bassi livelli sierici di B12 (<200pg/mL) sono stati trovati meno frequentemente (dal 12 al 14%), per cui la bassa B12 non sembra poter distinguere i malati anche se, quando associata all’anemia macrocitica, sia accompagnata da disturbi dell'umore nel 20%, rispetto al 56% della deficienza dei folati.
I meccanismi biochimici, attraverso i quali i folati possono influenzare lo stato neuropsichico, sono quelli che coinvolgono una via essenziale per molte reazioni di transmetilazione all'interno del sistema nervoso centrale, tra cui il metabolismo delle sostanze neuro attive, come i neurotrasmettitori monoaminici e la melatonina, la formazione dei fosfolipidi di membrana e la sintesi, riparazione e ricombinazione degli acidi nucleici. Il folato svolge un ruolo fondamentale nella 1-ciclo del carbonio, è prima convertito in MTHF (5-metiltetraidrofolato) e si combina poi con l'omocisteina per produrre L-metionina, secondo una reazione catalizzata dalla metionina sintetasi, vitamina B12-dipendente. La metionina, prodotta attraverso questo ciclo e anche fornita direttamente ma in quantità insufficiente dalla dieta, si combina con l'adenosina trifosfato (ATP) in una reazione catalizzata dalla metionina adenosina transferasi (MAT), per formare S-adenosil-metionina (SAMe, o ademetionina). La SAMe, a sua volta, è ampiamente distribuita in tutto il sistema nervoso centrale, come intermediario di oltre trentacinque reazioni di transmetilazione.
L’iperomocisteinemia è presente in circa il 5 - -12% della popolazione generale, ma in condizioni specifiche, come negli alcolisti, a causa di una disvitaminosi di accompagno, o in pazienti con malattia renale cronica, potrebbe essere più frequente. L'omocistinuria classica, invece, da deficit genetico di cistationina beta-sintetasi (Cbs) è una malattia ereditaria con carattere autosomico recessivo multisistemica, caratterizzata dal coinvolgimento degli occhi, dello scheletro, del sistema nervoso e dell'apparato vascolare. Nel 51% dei casi è presente anche una malattia psichiatrica significativa dal punto di vista clinico.
Generalmente i livelli di omocisteina sono più alti negli uomini e negli anziani. In particolare, nell’originale coorte del Framingham Heart Study, composta di 1.160 adulti sopravvissuti sino ai sessantasette e novantasei anni di età, un alto livello di omocisteina maggiore di quattordici micromol / litro era presente nel 29,3% dei soggetti. I livelli sierici di omocisteina aumentano dopo carico di metionina e in mancanza nutrizionale di vitamina B12, di acido folico, di B6,
nelle malattie renali e nelle alterazioni genetiche della MTHFR (metil-tetraidro-folato reduttasi) e CBS (cistationina beta-sintetasi), essenziali per il metabolismo dell’aminoacido. Anche la gastrite atrofica, le malattie infiammatorie intestinali, l’uso incongruo di lassativi, di farmaci come diuretici e anticonvulsivanti, tutti fattori che interferiscono con l'assorbimento delle sostanze nutritive, possono determinare l’iperomocisteinemia.
Nei rapporti con la depressione rimane da chiarire i meccanismi con cui l’iperomocisteinemia la possa determinare. Dai rilievi ottenuti da numerosi studi, sembrerebbe importante il ruolo intermediario della malattia vascolare causata dall’iperomocisteinemia. Non a caso si combina con essa il frequente riscontro d’ictus, spesso anche associato alle malattie cardiache. La depressione, in effetti, suole comparire facilmente come un sintomo e nello stesso tempo come un rischio per le malattie cardiovascolari con patogenesi anche se ancora non chiara ma possibilmente riconducibile a piccoli infarti cerebrali multipli e a farmaci come anticonvulsivanti e diuretici.
Comunque, il rilievo diretto dei metaboliti dei neurotrasmettitori ha permesso di avvalorare l’ipotesi della loro alterazione operata dall’omocisteina, dato confortato dalla dimostrazione degli effetti antidepressivi del folato e della S-adenosilmetionina, cofattore e metabolita intermedio del processo metionina-omocisteina. I pazienti depressi con iperomocisteinemia, peraltro, avrebbero nel siero livelli significativamente più bassi di folati ed anche nei globuli rossi e nel liquido cefalorachidiano, in cui vi sarebbero anche bassi livelli di SAMe (S-adenosilmetionina), di acido 5-idrossindolacetico, di acido omovanillico e di MHPG (3-metossi-4-idrossifenilglicole). Peraltro, la S-adenosilmetionina, un intermediario nella via metabolica dell’omocisteina, ha dimostrato proprietà antidepressive superiori al placebo e paragonabili allo standard dei triciclici. E ancora, i bassi livelli sierici di folati sono stati associati alle peggiori risposte nei trattamenti e alle recidive. Infine, nel morbo di Parkinson il trattamento con L-Dopa, che per la metabolizzazione richiede un gruppo metilico dalla S-adenosilmetionina, comporta livelli più alti di omocisteina, rispetto alla non cura. Il farmaco potrebbe determinare, così, un furto di metili, impedendo così la rimetilazione dell’omocisteina in metionina, con il risultato degli alti livelli della prima. Un altro potenziale meccanismo dell'omocisteina sui trasmettitori è l’inibizione dell'enzima necessario per catalizzare la reazione di metilazione tra le catecolamine e la SAMe.
Coppen A del MRC Neuropsychiatric Research Laboratory e collaboratori hanno analizzato i dati della letteratura relativi alla depressione maggiore e ai folati e vitamina B12, trovando entrambe queste sostanze a livelli bassi (J Psychopharmacol. 2005 Jan;19(1):59-65). Stesso risultato è stato riscontrato nei pazienti con i disturbi ricorrenti dell'umore, trattati con litio, ed anche negli alcolisti. Da notare, peraltro, che i bassi livelli di folati possono determinare una scarsa risposta agli antidepressivi e che il trattamento con acido folico è indicato per migliorare la loro azione. L’aumento dell'omocisteina plasmatica, riconosciuto marker funzionale sia per il folato sia per la vitamina B12, è stato riscontrato anche nei depressi e in uno studio norvegese di grandi dimensioni è risultato associato al maggiore rischio di depressione, ma non di ansia. Nella depressione, quindi, si può affermare la sostanziale evidenza di una diminuzione dei folati, comune nel sangue o siero o globuli rossi, della vitamina B12 e di un corrispettivo aumento dell’omocisteina plasmatica. Inoltre, in rinforzo a quanto riportato, bisogna annotare che il polimorfismo MTHFR C677T, che altera il metabolismo dell'omocisteina, è dimostrato tra i pazienti depressi. Pertanto, sulla base dei dati riportati, gli autori hanno suggerito di tentare di migliorare il risultato del trattamento antidepressivo con dosi orali di 800 microgrammi il giorno di acido folico e di 1 mg il giorno di vitamina B12.
Dal loro canto, Marshal Folstein della Tufts University di Boston e collaboratori (Am J Psychiatry 164:6, June 2007) hanno avvalorato l’ipotesi etiologica dei fattori genetici e ambientali nell’elevazione dei valori di omocisteina e sue consequenziali alterazioni vascolari cerebrali e dei trasmettitori, che portano alla depressione.
Salah Gariballa dell’United Arab Emirates University, considerando che l’iperomocisteinemia può determinare un’alterazione dei neurotrasmettitori con consequenziale depressione, avendo anche in precedenza dimostrato che la supplementazione alimentare di vitamine del gruppo B aveva assicurato un beneficio statisticamente significativo sui sintomi, ha arruolato 2.136 pazienti acuti anziani, parte di uno studio randomizzato in doppio cieco controllato con placebo, incaricandoli ad assumere ogni giorno supplementi nutrizionali orali di vitamine del gruppo B o di un placebo per sei settimane (Age Ageing (2011) 40 (6): 702-705). Le concentrazioni di omocisteina totale media diminuivano del 22% tra i pazienti trattati con gli integratori, rispetto al gruppo placebo, con differenza media di 4,1 mmol / l (IC 95%: 0,14-8,03), P = 0,043. Le concentrazioni di omocisteina totale erano divise in quattro quartili e i punteggi analizzati contro la depressione. Nel primo quartile, rispetto al quarto, le concentrazioni di omocisteina si associavano a sintomi di depressione più bassi al termine del periodo di supplementazione (punteggio depressione geriatrica r = -0,20, p = 0,042).
Dal loro canto, Guixiang Zhao e collaboratori del Centers for Disease Control and Prevention, Atlanta, sempre sulla scia dell’evidenza che la carenza di folati può essere causa dei sintomi depressivi, hanno voluto esaminare la prevalenza e la probabilità di utilizzo di acido folico o integratori vitaminici tra gli adulti con depressione e ansia, rispetto a quelli senza queste condizioni (Nutrition Journal 2011, 10:102). Dai dati della Behavioral Risk Factor Surveillance System Survey 2006, relativi a 46.119 partecipanti dai diciotto anni in su di età, hanno stimato la prevalenza aggiustata e l’odds ratio con gli intervalli di confidenza al 95% per l'assunzione di acido folico e vitamine tra quelli con depressione mai diagnosticata (n = 8, 019), ansia mai diagnosticata (n = 5, 546) o con marcati sintomi depressivi (n = 3, 978), definiti con un punteggio di gravità ≥ 10 sulla Patient Health Questionnaire-8 diagnostic algorithm.
Nel complesso, le donne erano più inclini degli uomini verso gli integratori di acido folico 1-4 volte / die (50,2% vs 38,7%, p <0,001) e vitaminici (62,5% vs 49,8%, p <0,001). Dopo aggiustamento multivariato, gli uomini con depressione o ansia mai diagnosticate erano 42% e 83% rispettivamente propensi verso gli integratori di acido folico <1 volta / die, mentre 44 e 39% verso quelli dell’acido folico 1 - 4 volte / die e 40 e il 46% verso quelli vitaminici, rispetto agli uomini senza queste condizioni (P <0,05 per tutti i confronti). Le donne con depressione mai diagnosticata avevano più probabilità del 13% di assumere supplementi di acido folico 1-4 volte / die e 15% quelli vitaminici rispetto alle donne senza questa patologia (p <0,05 per entrambi i confronti). L'uso di acido folico e integratori vitaminici non differiva significativamente in rapporto all’elevata gravità dei sintomi depressivi in entrambi i sessi.
Sulla base dei loro risultati gli autori concludevano che la prevalenza e la probabilità di assunzione di acido folico e vitamine variavano sensibilmente nell’ansia dell’uomo e tra i due sessi nella depressione, ma non nella sua forma grave.
Dagher RK, Shenassa ED dell’University of Maryland, considerando che la depressione post-partum era un disturbo mentale prevalente con scarsi studi sull’associazione con i comportamenti di salute prenatale, hanno esaminato il fumo di sigaretta, l’assunzione di caffeina e di vitamine durante la gravidanza in rapporto ai sintomi dopo 8 settimane dal parto (Arch Womens Ment Health. 2012 Jan 4). Utilizzando un disegno dello studio prospettico di coorte dal 2005 al 2008, hanno reclutato 662 donne, di almeno diciotto anni d’età, con un’intervista nel follow-up a otto settimane dopo il parto, ottenendo un tasso di risposta del 79% con 526 puerpere. L'analisi di regressione gerarchica ha mostrato che il fumo di sigarette, in qualsiasi momento durante la gravidanza, e il non prendere vitamine nel primo trimestre erano significativamente associati ai sintomi depressivi peggiori che si aggravavano in caso di caratteristiche del bambino come irritabilità, rifiuto delle poppate, per stress da responsabilità genitoriale.
β-bloccanti e depressione
È noto che l’uso di alcuni farmaci aumenta il rischio della depressione, come la reserpina, i β-bloccanti, le sostanze di abuso come la cocaina, le anfetamine, le sostanze stupefacenti e l‘alcool, l’interferone, la ciclosporina.
A riguardo dei β-bloccanti, farmaci spesso usati per trattare l'ipertensione e diverse patologie cardiache, c’è da considerare che siano sostanzialmente sottoutilizzati nei cardiopatici, nonostante i provati benefici sulla mortalità, anche per la riluttanza derivata dalle preoccupazioni dei fenomeni avversi di depressione, stanchezza e disfunzione sessuale. Pur tuttavia, a tale proposito
Dennis T. Ko e collaboratori della Yale University New Haven hanno eseguito una revisione di quindici studi clinici randomizzati comprensivi di più di 35.000 pazienti (JAMA. 2002;288:351-357), rilevando di non aver riscontrato l’associazione con un significativo incremento assoluto annuo del rischio di depressione, ma solo sintomi in sei pazienti per 1000 e intervallo di confidenza (IC) 95% da sette a diciannove. Gli autori rilevavano anche un piccolo aumento significativo del rischio annuo di spossatezza in diciotto per 1000, IC 95% 5-30, equivalente a un caso per ogni cinquantasette pazienti trattati ogni anno. La disfunzione sessuale era dichiarata con un piccolo, significativo aumento del rischio annuo da cinque per 1000 pazienti, IC 95% 2-8, secondo un rapporto aggiuntivo equivalente di uno per ogni 199 pazienti trattati l'anno.
Le evidenze, quindi, sembrerebbero indicare l’importanza di distinguere attentamente il senso di fatica dalla depressione e che un'associazione temporale tra β-bloccanti e depressione non debba esistere.
Mefedrone e depressione
Tom P. Freeman dell’University College London e collaboratori hanno arruolato venti soggetti nel 55% maschi, di età media di 21,6 anni, utilizzatori di mefedrone più di due volte il mese, e venti partecipanti sani di controllo, nel 70% uomini, di età media di 21,6 anni, per valutare l’effetto della sostanza. La forma base del mefedrone a temperatura ambiente è un liquido giallastro con caratteristico odore di pesce. È venduto nel composto cloridrato, sotto forma di polvere bianca o compresse, più stabile e solubile in acqua, con purezze spesso superiori al 99%. Esso deriva dalle foglie della pianta del Khat (Catha Edulis), che da alcune popolazioni sono masticate per le sue proprietà stimolanti, dovute al rilascio di catinone. Il 4-Metilmetcatinone, il mefedrone, chiamato “meow meow” o “m-cat” dai più giovani, una molecola di sintesi con proprietà stimolanti, della famiglia delle amfetamine, è solitamente commercializzato in polvere o in compresse e assunto per via intranasale o orale o rettale. Essendo solubile in acqua, può essere assunto anche per via parenterale e le dosi usuali variano dai quindici ai 250 mg per l’uso orale e dai cinque ai 125 mg per via intranasale. Negli USA e di recente in Gran Bretagna ne è stata vietata la vendita.
Gli effetti dell’ingestione si manifestano già dopo 15-45 minuti, più tardivi se a stomaco pieno, ma immediati se per via intranasale. Le proprietà stimolanti, principalmente entactogene, durano circa 2-3 ore dopo l’assunzione orale con incalzanti effetti secondari, come insonnia e desiderio impellente di riassumerlo. Si verificano anche sensazioni di maggiore tensione, aumento di percezione delle capacità energetiche, euforia, desiderio di socializzare, agitazione, sensazione di distacco, vista sfocata, midriasi, bruxismo, accelerazione del polso e amplificazione degli impulsi sessuali. Pur tuttavia, vi sono anche effetti spiacevoli, come l’iperidrosi con odore di pesce nel 67% dei casi, cefalea nel 51%, cardiopalmo nel 43%, nausea nel 27% e dita fredde e bluastre nel 15%, ma, in seguito ad un uso elevato della sostanza, anche allucinazioni, attacchi di panico e stati di paranoia.
I risultati dello studio di Tom P. Freeman hanno dimostrato una sessione tipica di utilizzo del gruppo mefedrone della durata di quasi otto ore, in media 7,65 ± 4,55, con un consumo solito di 1,06 grammi per sessione per via nasale (Addiction, published online January 18, 2012). Questo gruppo presentava anche punteggi significativamente peggiori di memoria di prosa (P = 0,037) e punteggi significativamente più alti di depressione (P = .01), disorganizzazione totale schizotipica (P <.001), e cognitiva (P = .001), rispetto ai partecipanti di controllo. Inoltre, secondo i risultati dalla VAS (visual analogue scale), il mefedrone innescava acutamente un marcato volere del farmaco (p <.001).
Questi risultati devono sollecitare pronti interventi perché il mefedrone in diversi paesi, come l’Italia, non è ancora stato dichiarato illegale e si acquista per strada e on line via internet e sfugge ai controlli perché mascherato sotto forma di concime.

