NOTIZIARIO Dicembre 2014 N°11
ASPIRINA PRIMO AGENTE ANTIPIASTRINICO
QUANDO, COME E PERCHÉ
A cura di:
Giuseppe Di Lascio §
Con la collaborazione di:
L’attivazione e l’inibizione piastrinica
L’era della terapia antiaggregante piastrinica ha rivoluzionato il trattamento delle malattie cardiovascolari, principale causa di morte e morbilità nei paesi industrializzati. Peraltro, ancora oggi la ricerca in questo campo prosegue alacremente. Le piastrine, uno degli elementi figurati del sangue, costituiscono le principali componenti del coagulo e partecipano con un ruolo centrale alla patogenesi di tutte le fasi dell’arteriosclerosi e, quindi, della formazione della placca aterogena. Difatti, da una parte promuovono, per interazione a livello molecolare dei fattori della coagulazione sulle loro superfici attivate dal complesso tessutale-FVIIa, l’emostasi con formazione di un aggregato di piastrine. Dall’altra danno impulso al trombo sulla superficie delle arterie, esprimendo i mediatori dell’infiammazione e la proliferazione delle cellule muscolari.
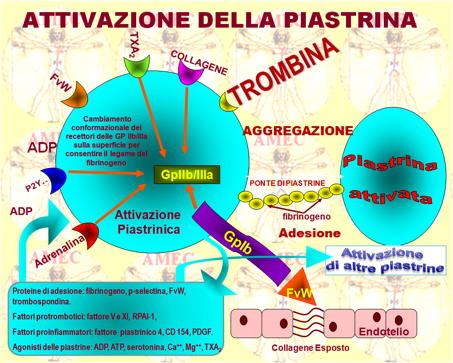
La rottura di una placca aterosclerotica porta in primo piano il collagene e il fattore di von Willebrand (FvW), entrambi ligandi che avviano l'adesione e l’attivazione piastrinica. Il FvW del subendotelio si lega al complesso piastrinico glicoproteina 1b-IX-V, stringendo insieme, quindi, le piastrine della circolazione e rafforzando il legame del collagene subendoteliale alle piastrine stesse, attraverso i recettori della glicoproteina VI e della glicoproteina IIa/Ib. Inoltre, attraverso una cascata di una serie di segnali intracellulari che amplificano la loro attivazione e aggregazione, gli agonisti piastrinici interagiscono con i rispettivi recettori accoppiati alle G-proteine. In particolare, il legame del FvW, del collagene e della trombina, principali agonisti piastrinici, ai loro corrispondenti recettori di superficie stimola nel plasma la liberazione extracellulare degli agonisti secondari, come l'ADP e il trombossano A2. L’ADP, quindi, si connette al recettore piastrinico Gq-proteina, legata al P2Y, provocando il cambiamento della forma cellulare, la mobilitazione del calcio e l’inizio dell’aggregazione reversibile. Per amplificare quest’ultima viene legato anche il recettore Gi, unito a P2Y12 attraverso la produzione mediata dall’AMP ciclico. In tal modo, la conseguente attivazione piastrinica stimola una variazione conformazionale dei recettori della glicoproteina IIb/IIIa, aumentando la loro affinità al fibrinogeno e al FvW. Questi ligandi, quindi, le legano ai recettori per formare ponti tra gli elementi adiacenti, aggregandoli, per via sostenuta dall’ADP, che richiede l'attivazione di entrambi i recettori P2Y1 e P2Y12. Quest’ultimo recettore rappresenta, invero, l’obiettivo terapeutico più seducente per la sua distribuzione meno diffusa e perché riveste un ruolo dominante nel processo.
Le piastrine attivate promuovono, quindi, anche la generazione della trombina, l’agonista piastrinico più potente. Essa agisce, prevalentemente, attraverso i recettori 1 e 4 (PAR1 e PAR4), attivati dalle proteasi ed espressi sulle piastrine. Scindendo una parte del loro N-terminale e smascherando la sequenza che serve come suo ligando, attivano il recettore stesso, facendo scattare la trasduzione del segnale che modula la trombosi, l’infiammazione e la coagulazione.
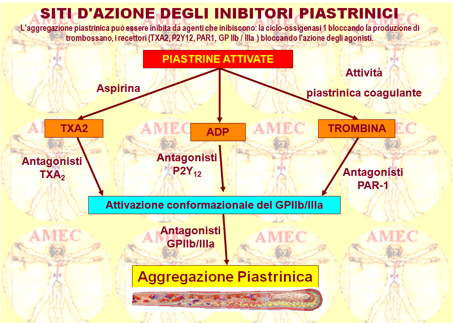
I recettori attivati dalle proteasi sono ampiamente rappresentati nel sistema vascolare e sono presenti sulle piastrine, sulle cellule endoteliali e muscolari lisce vascolari e sui leucociti. Il PAR1, quando attivato, è più potente del PAR4, rappresentando per questo il bersaglio preferito per lo sviluppo degli agenti antipiastrinici. Essi, per l’appunto, sono stati sviluppati per bloccare la sintesi del trombossano A2, i recettori per l'ADP, la trombina, il trombossano A2, il fibrinogeno e gli altri ligandi riguardanti i recettori delle glicoproteine IIb/IIIa.
Da notare che tutto ciò produce collateralmente e consequenzialmente un aumentato rischio di sanguinamento, soprattutto, quando si attui una strategia antipiastrinica su più di un percorso.
Sulla base dei meccanismi su esposti, la terapia antiaggregante ha, quindi, dimostrato di ridurre in modo sostanziale la mortalità e la morbilità dei pazienti con cardiopatia ischemica acuta e cronica, in tutto il mondo responsabili principali di morte e morbilità. Ha, in via collaterale, permesso di rilevare anche le proprietà nocive da parte dei farmaci antipiastrinici utilizzati per cui la ricerca ha cercato, e continuamente è alla ricerca, del farmaco ideale.

Salienti notizie storiche dell’aspirina
L’aspirina, o acido acetilsalicilico, è una sostanza ben nota in tutto il mondo, usata per le sue proprietà di inibire l’aggregazione piastrinica, ma anche per mitigare l'infiammazione, il dolore e la febbre. Proprio per queste sue ultime proprietà costituisce il composto principale di una categoria di medicinali denominati FANS, ossia farmaci anti-infiammatori non steroidei.
Nel 1897 Felix Hoffmann sintetizzò ASA (acetylsalicylic acid) in una forma chimicamente più pura, stabile e appetibile e nel 1899 si ottenne la sua registrazione presso l'Ufficio Brevetti Imperiale a Berlino. Da allora, l’aspirina è stata riconosciuta efficace in un numero sempre più esteso di malattie e di disturbi. Oggi giorno essa è disponibile in oltre ottanta paesi e si stima che la sua annuale produzione globale sia di circa 50.000 tonnellate, corrispondenti a 100 miliardi di compresse di 500 mg. Questa sostanza, in effetti, è divenuta di largo consumo essendo efficace in numerose circostanze, ma essendo anche provvista di effetti collaterali indesiderati. Questi risultati rappresentano, invero, i suoi effetti pleiotropici che hanno convinto una buona parte dei medici a eleggerla farmaco di eccellenza, selezionandola per un kit di sopravvivenza. Pur tuttavia, la presenza spesso concomitante dei suoi effetti pleiotropici negativi non ha convinto le agenzie del farmaco a permetterne l’uso libero e incondizionato.
Peraltro, l'aspirina pur essendo stata prodotta solo 110 anni fa è presente in forma naturale nelle piante, quali il salice e il mirto, come acido salicilico. Si ha notizia, in effetti, che sin da tempi più remoti fosse già in qualche modo utilizzata. Gli antichi Egizi, ad esempio, già nel 3000 aC usavano la corteccia di salice e di mirto per combattere il dolore e la febbre. Vi sono anche documentazioni d’uso nell’antica Mesopotamia e civiltà cinese. Ugualmente presso i greci e i romani intorno al trenta DC si consigliava l'uso della foglia del salice per ridurre l'infiammazione. Si ha notizia che Ippocrate (~ 460-377 aC) praticasse trattamenti del dolore, del mal di testa e delle febbri anche usando polvere a base di corteccia d'albero di salice. La Royal Society di Londra pubblicava il 25 aprile 1763 un articolo del reverendo Edward Stone: "An Account of the Success of the Bark of the Willow in the Cure of Agues ". Nella sua lettera il pastore descriveva la sua esperienza di sei anni sull'uso di un estratto della corteccia di salice per combattere la febbre, sottraendo ufficialmente dal folklore ciò che era stata per secoli una conoscenza propriamente popolare. In seguito nel 1826, gli italiani Brugnatelli e Fontana ottennero la salicina in forma impura e nel 1828 Johann Buchner, professore di farmacia dell’Università di Monaco, isolò una piccola quantità di sostanza gialla, formata da cristalli aghiformi e di gusto amaro, che chiamò salicina perché derivata dalla corteccia del salice.
Nel 1829 il chimico francese Henri Leroux migliorava la procedura d'estrazione ottenendo da 1,5 kg di corteccia di salice sino a trenta gr di sostanza utile e nel 1838 il chimico italiano Raffaele Piria otteneva l'acido salicilico purificato. La sintesi di questo prodotto trovò subito, però, scarsa applicazione per il cattivo gusto e i disturbi gastrici con vomito a seguito dell’ingestione. Si cercò, così, di neutralizzarne l’acidità e nel 1853 il chimico francese Charles Frederic Gerhardt tamponò l’acido salicilico naturale con il sodio, ottenendo il salicilato di sodio che trattato con la sostanza chimica del cloruro di acetile produsse l’acido acetilsalicilico. In seguito nel 1899 il chimico tedesco Felix Hoffmann rispolverò la formula di Gerhardt e utilizzò il prodotto con buoni risultati per il padre che soffriva di artrite, convincendo la Bayer, dove lavorava, a mettere sul mercato il nuovo farmaco miracoloso. L’aspirina fu, così, brevettata il 6 marzo 1889 e venduta prima in polvere e poi dal 1915 in compresse.
Nel 1940 alcune osservazioni sui bambini, cui era stata data con una gomma da masticare per alleviare il dolore dopo una tonsillectomia, misero in evidenza un sanguinamento più consistente rispetto ai controlli. Fu Lawrence Craven, che lavorava come medico di medicina generale presso il Glendale Memorial Hospital in California, a notare quanto sopra. Egli, in effetti, pensò che se l'aspirina avesse potuto causare il sanguinamento, avrebbe anche avuto la capacità di prevenire la coagulazione che causava gli attacchi di cuore. Condusse, quindi, studi clinici informali sull’aspirina per la prevenzione dell’infarto miocardico con risultati positivi e, di poi, portò alla sua raccomandazione per la prevenzione primaria cardiovascolare nei maschi di età compresa tra i quarantacinque e i sessantacinque anni. Questo dato portò i medici a proporre la sostanza come utile rimedio per la prevenzione degli attacchi di cuore e dell’ictus. Pur tuttavia, solo nel 1970, a seguito di studi adeguatamente controllati, iniziava la raccomandazione di prendere un'aspirina il giorno per prevenire gli eventi acuti delle malattie cardiache.

In seguito, Sune K. Bergstrom, Bengt Samuelsson e John R. Vane, premi Nobel nel 1982 per la medicina per le loro scoperte sulle prostaglandine, dimostrarono anche che l'aspirina e i farmaci consimili inibivano la biosintesi di queste sostanze dall’acido arachidonico e che questo loro comportamento costituiva la base dei loro effetti analgesici, anti-infiammatori e antipiretici.

In effetti, le descrizioni iniziali alla fine degli anni sessanta dell’inibizione piastrinica dell'aspirina si basavano sui test di emostasi e della funzione piastrinica, disponibili allora, come ad esempio il tempo di sanguinamento e l’aggregazione ottica indotta dall’ADP. In tale contesto l’aspirina era definita come debole agente antiaggregante, capace nei soggetti normali di provocare un lieve prolungamento del tempo di sanguinamento e un difetto emostatico minore. Pochi anni dopo, Smith e Willis dimostravano che l'aspirina era in grado di bloccare la produzione delle prostaglandine nelle piastrine umane e il gruppo di Samuelsson identificava il trombossano A2, il prostanoide biologicamente attivo, sintetizzato nelle piastrine attivate dall’acido arachidonico e bloccato dall’aspirina. A metà degli anni settanta, P. Majerus e collaboratori risolvevano il meccanismo di azione dell’aspirina a livello molecolare. Infatti, utilizzando proteine purificate da piastrine umane e aspirina radiomarcata nel residuo acetilico (3H-acetil aspirina), dimostravano che il farmaco, in pochi minuti e irreversibilmente, acetilava una frazione proteica specifica umana corrispondente alla cicloossigenasi (COX).
Il ruolo dell'aspirina nel ridurre la mortalità e le recidive degli eventi cardiovascolari dopo infarto miocardico acuto era dimostrato per la prima volta nell’ISIS-2 (International Study of Infarct Survival 2) in cui 17.187 pazienti provenienti da 417 ospedali erano stati arruolati entro ventiquattro ore dopo l'insorgenza di sospetto infarto miocardico acuto e randomizzati con controllo placebo a ricevere:
- un’infusione endovenosa di un’ora di 1,5 MU di streptochinasi,
- un mese di 160 mg / die di aspirina rivestita e gastroprotetta,
- entrambi i trattamenti,
- nessuno dei due trattamenti.
Solo la streptochinasi e l’aspirina riducevano in cinque settimane in maniera altamente significativa la mortalità vascolare. Inoltre, la loro combinazione otteneva migliori risultati in maniera significativa (2p inferiori a 0,0001) e i loro effetti separati sembravano additivi sui decessi vascolari. C'era evidenza di beneficio da ciascun agente, anche per i pazienti trattati in ritardo dopo l'insorgenza del dolore. Pur tuttavia, la streptochinasi si associava con un eccesso di emorragie cerebrali e in altre sedi con necessità di trasfusioni. L’aspirina, dal suo canto, riduceva significativamente il reinfarto non fatale (1.0% vs 2.0%) e l’ictus non fatale (0.3% vs 0.6%) e non si associava a un aumento significativo di emorragia cerebrale o sanguinamenti con necessità trasfusionale. Un eccesso di reinfarto non fatale era riportato con la streptochinasi quando usata da sola, ma questo sembrava essere completamente non dovuto all'aggiunta dell’aspirina. Un eccesso di reinfarto non fatale era riportato con la streptochinasi quando usato da sola, mentre i casi assegnati alla combinazione di streptochinasi e aspirina avevano un numero significativamente minore di reinfarto (1,8% vs 2,9%), d’ictus (0,6% vs 1,1%) e di decessi (8,0% vs 13,2%) rispetto a quelli senza i farmaci in questione. Le differenze di mortalità vascolare e di tutte le cause nei bracci di studio con streptochinasi e aspirina restavano altamente significative (2p meno di 0,001 per ciascuno) dopo una disponibile media di follow-up di quindici mesi. (Lancet. 1988 Aug 13;2(8607):349-60)
Aspirina e sue proprietà antiarteriosclerotiche
L’aspirina è stata il primo agente antipiastrinico a essere valutato. Essa in una vasta gamma di pazienti ad alto rischio ha dimostrato, pur con frange ancora più ampie di miglioramento, di poter ridurre il rischio di morte vascolare.
Pur tuttavia, si stima ancor oggi che anche il 10-20% dei pazienti in cura con ASA presenti eventi vascolari ricorrenti nei cinque anni successivi alla loro prima manifestazione, in ragione del fatto che essa inibisce solo la sintesi di un agonista delle piastrine, il trombossano A2.
L'aspirina è molto efficace nel prevenire gli eventi ischemici nei soggetti con infarto miocardico acuto, ictus ischemico, o comunque con evidenza clinica di malattia cardiovascolare. Questi dati hanno costituito, in effetti, le basi delle linee guida basate sull'evidenza corrente. In queste popolazioni di pazienti, l'uso dell’aspirina si tradurrebbe, infatti, in una riduzione relativa del 10% della mortalità vascolare e del 20% di ogni serio evento vascolare con riduzione del rischio assoluto dell’1,5%. In realtà poi, il NNT per prevenire un decesso, un infarto miocardico o un ictus in soggetti con malattia cardiovascolare già stabilita è inferiore per l'aspirina rispetto ad altri farmaci provati, come le statine o gli ACE-inibitori. In sintesi, mentre è vero che la terapia con aspirina diminuisce gli eventi cardiovascolari, essa aumenta, però, anche il rischio di sanguinamento maggiore e d’ictus emorragico. Così che, per quanto riguarda la prevenzione secondaria, l'entità del beneficio supera gli effetti secondari dannosi, mentre nei pazienti senza evidenza clinica di malattie cardiovascolari il rapporto vantaggi/rischi come prevenzione primaria è meno chiaro.
Peraltro, l’aumento della dose di aspirina non ha permesso di conseguire risultati più importanti di quella minima indicata dalle linee guida. In effetti, la dose consigliata del farmaco è variabile, senza codifica di limiti ben dichiarati dalle stesse linee guida. Pur tuttavia, anche se alcuni sostengono dosi fino a 1500 mg, la maggior parte degli studiosi concorda nella somministrazione cronica di dosi dai settantacinque ai 325 mg/die.
Pignone M dell’University of North Carolina USA e collaboratori, ipotizzando proprio un uso dell’aspirina subottimale, hanno eseguito un sondaggio sugli statunitensi di età compresa dai quaranta anni e oltre (Am J Prev Med. 2007 May;32 (5):403-407).
Gli intervistati riferivano di somministrare il farmaco regolarmente per la prevenzione cardiovascolare e fornivano informazioni sui loro fattori di rischio, sulle discussioni con il loro medico riguardo alla terapia e sulle loro percezioni circa i rischi e i benefici osservati. I risultati del sondaggio erano, quindi, ponderati per essere rappresentativi della popolazione generale degli Stati Uniti e si eseguivano analisi bivariate e multivariate per comprendere i fattori associati con l'uso dell’aspirina.
Un totale di 1.299 adulti di età compresa tra quaranta anni o oltre completavano il sondaggio. L'età media era 55,9, il 53% era composto di donne, il 79% era costituito da bianchi, il 10% da afro-americani e il 9% da latinoamericani. Il 41% degli intervistati segnalava l'uso corrente e regolare dell’aspirina per la prevenzione cardiovascolare. Il fattore segnalato come più fortemente associato con l'uso del farmaco era una precedente conversazione sulla sostanza con un operatore sanitario (88% per l'uso dell’aspirina tra gli intervistati che riportavano tale discussione contro il 17% per chi non la richiamava; odds ratio= 36,6, IC 95%= 25,9-51,7).
In conclusione, l'uso dell’aspirina era basso anche tra i pazienti ad aumentato rischio e la comunicazione fornitore-paziente lo migliorava costituendo un obiettivo per gli interventi futuri.
Dal loro canto, Michael Kolber dell’University of Alberta in Edmonton e collaboratori hanno inteso determinare la prevalenza in prevenzione primaria o secondaria del consumo di ASA nei pazienti di almeno cinquanta anni di età o più anziani in Canada (Can Fam Physician 2013;59:55-61).
Gli obiettivi secondari includevano l'uso di ASA in rapporto all’età e al sesso, la percentuale di pazienti che iniziava la terapia su consiglio di un medico, gli eventi avversi consequenziali e la percezione soggettiva sui benefici e rischi.
Completavano il questionario 807 pazienti, il tasso di risposta era dello 89,1% e complessivamente il 39,8% dei pazienti riportava di assumere regolarmente ASA.
La prevenzione cardiovascolare era il motivo dell’uso nell’87,0% e nel 53,1% per la prevenzione primaria e per quella secondaria nel 46,9%. Nel caso della prevenzione primaria il 62,8% dei pazienti aveva preso ASA su consiglio del medico di famiglia. Peraltro, chi aveva seguito il trattamento giudicava i benefici superiori ai rischi. Chi non lo aveva preso era incerto sul profilo beneficio/rischio del farmaco.

Nei riguardi del sesso gli uomini assumevano per la prevenzione cardiovascolare ASA in una percentuale significativamente superiore rispetto alle donne (P <.001). C'era anche un'associazione significativa (P <.001) tra l’uso e l'età. Il gruppo di età dai settanta ai settantanove anni mostrava maggiori probabilità di utilizzo in prevenzione cardiovascolare, rispetto a quello dai cinquanta ai cinquantanove. Inoltre, la percentuale dei pazienti con ASA in prevenzione cardiovascolare secondaria era più elevata nei gruppi di età più avanzata.
L’uso del farmaco, comunque, in circa un quarto dei casi iniziava per primaria intenzione di prevenzione del paziente. Era, quindi, probabile che molti pazienti, a relativo basso rischio cardiovascolare, stessero prendendo ASA per la prevenzione cardiovascolare primaria, mentre molti che avrebbero potuto beneficiarne non lo facevano.
In conclusione, molti pazienti nella pratica della medicina di base assumevano ASA e più della metà per la prevenzione cardiovascolare primaria. Peraltro, i medici di famiglia sembravano avere un'influenza sulle decisioni dei pazienti. Ne derivava che l’aggiornamento professionale dei medici di famiglia e la loro istruzione nei meriti potevano contribuire a promuovere l'uso del farmaco a chi ne poteva trarre i massimi benefici.
Hisao Ogawa e collaboratori della Kumamoto University, Japan, hanno condotto il trial randomizzato “Japanese Primary Prevention of Atherosclerosis with Aspirin for Diabetes” (JPAD). Gli studiosi hanno arruolato con aspirina a 81 o 100 mg/die 2.539 pazienti diabetici di tipo 2 sino agli ottantacinque anni senza storia di malattia aterosclerotica, comprese le patologie strutturali o aritmiche, l’ictus o le altre malattie cerebrovascolari o vascolari periferiche, senza uso di altri farmaci antiaggreganti o antitrombotici (JAMA 2008; 300:2180-2181).
Nel corso di un follow-up medio di 4,37 anni, i 1.262 pazienti trattati con aspirina sperimentavano una differenza non significativa di sessantotto eventi aterosclerotici contro gli ottantasei dei 1.277 del gruppo di controllo senza il farmaco (5,4% vs 6,7%).
In conclusione, quindi, in questo studio di diabetici di tipo 2 l'aspirina a basso dosaggio, come prevenzione primaria, non dimostrava di ridurre il rischio degli eventi cardiovascolari.

Solo nel sottogruppo di analisi dei 1.363 pazienti di età oltre i sessantacinque anni, ma non nei più giovani, si rilevava con l’aspirina una significativa riduzione del rischio degli eventi aterosclerotici.
Belch J dell’University of Dundee e collaboratori hanno voluto, per loro conto, determinare se l'aspirina e la terapia antiossidante, da soli o combinati, fossero più efficaci del placebo nel ridurre lo sviluppo degli eventi cardiovascolari in pazienti con diabete mellito e con arteriopatia periferica asintomatica, svolgendo lo studio multicentrico, randomizzato, in doppio cieco Prevention of Progression of Arterial Disease and Diabetes (POPADAD) (BMJ 2008; DOI:10.1136/bmj.a1840).
Gli Autori non rilevavano alcuna prova di beneficio dell’aspirina per gli eventi e la mortalità cardiovascolare, per cui concludevano che la prescrizione del farmaco dovesse derivare solo dall’attenta valutazione del singolo paziente dopo aver bene considerato il bilancio dei vantaggi/danni attesi. Lo studio comprendeva 1.276 adulti, dai quaranta o più anni con diabete di tipo 1 o 2 e con indice di pressione caviglia/braccio di 0,99 o meno, senza malattia cardiovascolare sintomatica, arruolati in sedici centri ospedalieri della Scozia. L’aspirina in compresse da 100 mg/die era aggiunta all’antiossidante in capsule in 320 soggetti, al placebo in 318, mentre il placebo in compresse più l’antiossidante in capsule in 320 e infine il placebo in compresse più il placebo in capsule in 318. Non emergevano elementi di prova di qualsiasi interazione tra l'aspirina e l’antiossidante. Nel complesso, 116 dei 638 eventi primari si verificavano nei gruppi dell’aspirina, rispetto ai 117 dei 638 dei gruppi senza (18,2% contro 18,3%) (hazard ratio 0,98 (IC 95% 0,76-1,26).
In conclusione, questo studio non forniva, pertanto, elementi a sostegno dell'uso dell’aspirina o degli antiossidanti nella prevenzione primaria degli eventi cardiovascolari e della mortalità nei diabetici oggetto dello studio.
Aruna D. Pradhan dell’Harvard Medical School, Boston, Massachusetts e collaboratori, sulle premesse che l’infiammazione, soprattutto nelle donne, risultava legata allo sviluppo del diabete di tipo 2 hanno svolto a titolo di prevenzione uno studio randomizzato con basse dosi di aspirina tra il 1992 e il 1995 in 19.326 donne di quarantacinque anni senza diabete clinico, arruolate dal Women's Health Study, con controllo con placebo (n = 19390) per un follow-up di 10.2 anni (Diabetes Care, 2009,32:3-8).
In conclusione, gli Autori non riscontravano alcuna differenza statisticamente significativa sull'incidenza del diabete di tipo 2 tra i due gruppi.
Seshasai SR della St George's University of London, England e collaboratori, proprio in ragione del poco chiaro netto beneficio dell’aspirina nella prevenzione della malattia cardiovascolare, hanno inteso valutare l'impatto e la sicurezza del farmaco sugli esiti vascolari e non vascolari in prevenzione primaria (Arch Intern Med. 2012 Feb 13;172 (3):209-16).
Gli Autori hanno, così, svolto una ricerca nella letteratura degli studi pubblicati fino al giugno 2011, includendo nove studi, randomizzati e controllati con placebo, con almeno 1.000 partecipanti, ciascuno provvisto anche delle relazioni sulle malattie cardiovascolari (CVD), dei risultati non vascolari, o della morte. I rischi vs benefici erano valutati confrontando le riduzioni del rischio di CVD con gli aumenti del sanguinamento.
Nel corso di una media (SD) di follow-up di 6,0 (2,1) anni erano coinvolti più di 100.000 partecipanti. Il trattamento con l’aspirina riduceva gli eventi cardiovascolari totali del 10% (OR, 0.90; IC 95%: 0,85-0,96; NNT (number needed to treat): 120). L’effetto maggiore si rilevava principalmente nell’infarto miocardico non fatale (OR: 0,80; IC 95%: 0,67-0,96; NNT: 162). Non c'era, peraltro, alcuna riduzione significativa di morte cardiovascolare (OR: 0.99; IC 95%: 0,85-1,15) o di mortalità per cancro (OR: 0.93; IC 95%: 0,84-1,03) né di aumentato rischio di eventi emorragici non banali (OR: 1,31; IC 95%: 1,14-1,50; NNH (number needed to harm): 73). Si osservava un’eterogeneità significativa per le malattie cardiache coronariche e per gli esiti di sanguinamento, che non potevano essere contabilizzati per le principali caratteristiche demografiche o dei partecipanti.
In conclusione, nonostante le importanti riduzioni dell’infarto miocardico non fatale, la profilassi con aspirina nelle persone senza precedente malattia cardiovascolare non portava a riduzioni di morte cardiovascolare o per cancro. Pertanto, gli Autori traevano il suggerimento che, poiché i benefici erano bilanciati da eventi di sanguinamento clinicamente importanti, l'uso dell’aspirina di routine non era giustificato per la prevenzione primaria e che le decisioni di trattamento dovevano essere considerate per singolo caso.
Evidenze di merito sull’uso dell’aspirina nella prevenzione primaria e secondaria
Gli studi dell’ATT (Antithrombotic Trialists' Collaboration Collaborative) hanno dimostrato che la terapia antipiastrinica a lungo termine con aspirina nei pazienti ad alto rischio, cioè già con malattia vascolare occlusiva, era molto efficace a prevenire e ridurre di circa un quarto il rischio annuale degli eventi vascolari gravi, come l’infarto miocardico e l’ictus non fatale, o la morte vascolare (BMJ. 2002;324:71–86).

Tale diminuzione corrispondeva a una riduzione assoluta di circa 10-20 per 1.000 nell'incidenza annuale degli eventi non fatali e a una più piccola, ma ancora definita, della morte vascolare. Contro questo beneficio, però, si registrava un incremento assoluto dei sanguinamenti gastrointestinali maggiori o, comunque, extracranici, ma in un ordine più piccolo di grandezza. Pertanto, i benefici della terapia antiaggregante in prevenzione secondaria dimostravano di superare notevolmente i rischi dei fenomeni avversi.
Per la prevenzione primaria, purtroppo, il saldo, rispetto alla prevenzione secondaria, era meno chiaro perché i vantaggi del trattamento offrivano generalmente un ordine di grandezza inferiore ai rischi.
Sempre l’Antithrombotic Trialists' (ATT) Collaboration ha in seguito voluto rivalutare i rischi e i benefici del trattamento con aspirina in prevenzione primaria e secondaria (Lancet. May 30, 2009; 373 (9678): 1849–1860).
Gli studiosi hanno, così, avviato da una parte una meta-analisi in prevenzione primaria degli eventi vascolari gravi, come l’infarto miocardico, l’ictus, o la morte vascolare, e dei sanguinamenti maggiori in sei studi comprendenti 95.000 individui a basso e medio rischio con 660.000 persone-anno e 3.554 eventi vascolari gravi. Dall’altra, hanno completato una metanalisi di sedici studi di prevenzione secondaria, comprendenti 17.000 individui a medio e alto rischio con 43.000 persone-anno e 3.306 eventi vascolari gravi. Hanno, quindi, confrontato a lungo termine, rispetto ai controlli, il trattamento con aspirina e hanno riportato l’analisi intention-to-treat dei primi eventi durante il periodo di trattamento programmato.
Negli studi di prevenzione primaria l'aspirina produceva una riduzione proporzionale del 12% dei gravi eventi vascolari (aspirina = 0·51% l'anno vs 0·57% dei controlli, p = 0·0001).
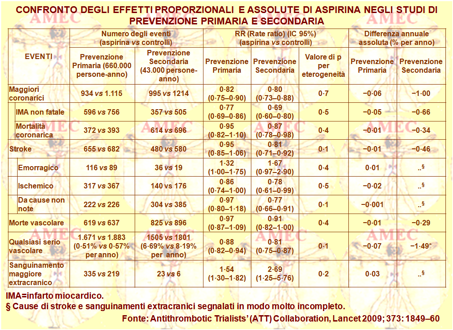
Il dato era dovuto principalmente alla riduzione di circa un quinto dell’infarto miocardico non fatale (0·18% l'anno vs 0·23%, p <0·0001).
L'effetto netto sull’ictus non era significativo (0·20% l'anno vs 0·21%, p = 0·4; ictus emorragico 0·04% vs 0·03%, p = 0 · 05; altre forme d’ictus 0·16% vs 0·18% l'anno, p = 0 · 08).
La mortalità vascolare non differiva significativamente (0·19% l'anno vs 0·19%, p = 0·7).
Il trattamento con aspirina aumentava, però, i sanguinamenti maggiori gastrointestinali ed extracranici (0·10% l'anno vs 0·07%, p <0·0001).
Negli studi di prevenzione secondaria, la somministrazione dell'aspirina produceva, invece, una maggiore riduzione assoluta degli eventi vascolari gravi (6·7% l'anno vs 8·2%, p <0,0001) con un aumento non significativo dell’ictus emorragico. Vi era, però, una riduzione di circa un quinto degli ictus totali (2·08% l'anno vs 2·54%, p = 0·002) e degli eventi coronarici (4·3% l'anno vs 5·3%, p <0·0001). Peraltro, in entrambi gli studi di prevenzione primaria e secondaria le riduzioni proporzionali in aggregato di tutti gli eventi vascolari gravi sembravano ricorressero in maniera simile sia negli uomini e sia nelle donne.

In conclusione, in prevenzione primaria e, quindi, senza malattia pregressa, l'aspirina, a differenza che in prevenzione secondaria, assumeva un valore netto incerto per la riduzione degli eventi occlusivi, secondo un bilancio non favorevole per l’aumento dei sanguinamenti maggiori.
Questa proprietà forniva, quindi, il valido supporto per le linee guida basate sull'evidenza corrente. Pur tuttavia, il NNT (number needed to treat) per prevenire un decesso, un infarto miocardico o un ictus nei soggetti con stabilita malattia cardiovascolare era inferiore per l'aspirina rispetto ad altri provati farmaci, come le statine o gli ACE-inibitori. Inoltre, era sempre bene ricordare che la lotta alle malattie cardiovascolari prevede come primo impegno quello di valutare attentamente in ogni persona i fattori di rischio cardiovascolare e di impegnarsi per modificarli convenientemente.

Teramoto T della Teikyo University School of Medicine, Tokyo, Japan e collaboratori, considerando che la prevenzione della malattia aterosclerotica era diventata una priorità di salute pubblica importante in Giappone a causa dell'invecchiamento della popolazione e dei cambiamenti nella dieta e nello stile di vita, hanno avviato l’JPPP (Japanese Primary Prevention Project), trial randomizzato multicentrico in aperto, a gruppi paralleli, per valutare la prevenzione primaria con aspirina a basso dosaggio nei pazienti giapponesi di età compresa tra i sessanta e gli ottantacinque anni con ipertensione, dislipidemia, o diabete mellito (Am Heart J. 2010 Mar;159 (3):361-369.e4).
Lo studio di coorte, seguito per una media di quattro anni, aveva come end point primario un composito di morte per cause cardiovascolari, tra cui l’IM (infarto miocardico) e l’ictus fatali e altre morte cardiovascolari, l’ictus (ischemico o emorragico) e l’IM non fatali. Endpoint secondari chiave includevano un composito di: morte cardiovascolare, ictus e infarto miocardico non fatali, attacco ischemico transitorio, angina pectoris o malattia arteriosclerotica, che richiedevano un intervento chirurgico o di altro tipo, ogni componente del punto finale primario, non cerebrovascolare e la morte non cardiovascolare, l’emorragia extracranica con necessità di trasfusione o di ospedalizzazione.
L’inizio dello studio era fissato per il marzo 2005 e la conclusione per il giugno 2007 con un totale di 14.466 pazienti assegnati in modo casuale a ricevere aspirina gastroprotetta a 100 mg / die, o senza aspirina. Alla randomizzazione, la coorte di studio aveva una media (SD) di età di 70,6 (6,2) anni. Le donne erano il 57,8%, lo 85,0% aveva l’ipertensione, il 71,7% aveva la dislipidemia e il 33,9% era affetto da diabete. Nella coorte di studio l’80,4% dei pazienti aveva tre o più fattori di rischio.
In conclusione, l'JPPP si dimostrava il più grande studio di prevenzione primaria con aspirina in una popolazione giapponese sull’indagine del bilancio beneficio/danni dell'aspirina in pazienti anziani con fattori di rischio multipli.
Jeffrey S. Berger della New York University School of Medicine e collaboratori, proprio nell’incertezza dei vantaggi di prevenzione degli eventi cardiovascolari per effetto della terapia con aspirina nei soggetti senza malattia cardiovascolare clinica in ragione del maggior rischio di sanguinamento, hanno compiuto una meta-analisi di studi clinici randomizzati nei meriti (Am Heart J. 2011;34 (3):115-124.e2).
Gli Autori hanno, così, incluso nove studi comprendenti 102.621 pazienti, di cui 52.145 assegnati all'aspirina e 50.476 al placebo / controllo.
Nel corso di un follow-up medio di 6,9 anni, l'aspirina si associava con una riduzione degli MCE (major cardiovascular events) con RR (risk ratio) di 0,90, IC 95%= 0,85-0,96, P <.001. Non si dimostrava alcuna riduzione significativa per l'infarto miocardico, per l'ictus ischemico o la mortalità per qualsiasi causa. L’aspirina risultava associata con l’ictus emorragico (RR 1,35, IC 95% 1,01-1,81, P = .04) e il sanguinamento maggiore (RR 1.62, IC 95%= 1,31-2,00, P <.001). Nella meta-regressione i benefici e i rischi di sanguinamento da aspirina erano indipendenti dal rischio cardiovascolare al basale, dalla terapia di base, dall'età, dal sesso e dalla dose del farmaco. Il NNT (number needed to treat) per prevenire un MCE in un follow-up medio di 6,9 anni era 253 (IC 95%= 163-568), compensato dal NNH di 261 (number needed to harm) per provocare un sanguinamento maggiore (IC 95%= 182 -476).
In conclusione, l'attuale insieme di prove forniva supporto solo modesto per un beneficio dell’aspirina nei pazienti senza malattia cardiovascolare clinica per il contrapporsi anche del suo rischio di danno. In effetti, per ogni 1.000 soggetti trattati per un periodo di cinque anni, l'aspirina avrebbe impedito 2.9 MCE ma causato 2.8 sanguinamenti maggiori.
Bartolucci AA dell’University of Alabama, Birmingham - USA e collaboratori, considerando che diverse metanalisi avevano cercato di determinazione l'efficacia dell’aspirina nella prevenzione primaria degli eventi cardiovascolari, esaminavano nove studi randomizzati nei meriti (Am J Cardiol. 2011 Jun 15;107 (12):1796-801).
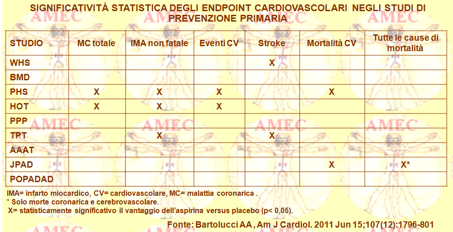
I trial erano per l’appunto il BMD (British Doctors' Trial), il PHS (Physicians' Health Study), il TPT (Thrombosis Prevention Trial), lo studio HOT (Hypertension Optimal Treatment), il PPP (Primary Prevention Project), lo WHS (Women's Health Study), l’AAAT (Aspirin for Asymptomatic Atherosclerosis Trial), la POPADAD (Prevention of Progression of Arterial Disease and Diabetes) e il JPAD (Japanese Primary Prevention of Atherosclerosis With Aspirin for Diabetes).
Quest’analisi era anche suggerita dalla considerazione che le malattie cardiovascolari, anche se prima causa di mortalità nel mondo sviluppato, potevano dimostrare un impatto eterogeneo da regione a regione del mondo. Pertanto, per gli Autori era importante capirne le tendenze dal punto di vista geografico e culturale.

Il campione combinato era composto di circa 90.000 soggetti divisi quasi equamente tra chi assumeva aspirina e chi non la prendeva o che assumeva il placebo. Una metanalisi di questi nove studi valutava sei esiti cardiovascolari finali e cioè: il totale della malattia coronarica, l’infarto miocardico non fatale, il totale degli eventi cardiovascolari, l’ictus, la mortalità cardiovascolare e tutte le cause di mortalità. Non era eseguito nessun aggiustamento covariato ed erano applicate le prove appropriate per effetto del trattamento, dell’eterogeneità e dei pregiudizi delle dimensioni dello studio. La metanalisi suggeriva la superiorità dell’aspirina per il totale degli eventi cardiovascolari e dell’infarto miocardico non fatale (p <0,05 per ciascuna) con risultati non significativi per la riduzione del rischio dell’ictus, della mortalità cardiovascolare e per qualsiasi causa. Non c'era evidenza di una distorsione statistica (p> 0,05).
In conclusione, in quest’ampio campione l'aspirina riduceva il rischio degli eventi cardiovascolari e dell’infarto miocardico non fatale, ma non c'erano differenze significative nell'incidenza dell’ictus, della malattia coronarica totale e della mortalità cardiovascolare e per tutte le cause.
Anuradha Lala con lo stesso gruppo di studio precedente, nel commento al risultato delle ricerche nei meriti, evidenziava proprio che dal 1988 al 2008 un totale di sei studi randomizzati aveva messo a confronto l’aspirina versus il placebo nella prevenzione primaria degli eventi cardiovascolari (Cardiovasc Diagn Ther 2012;2 (2):169-172).
I trial avevano incluso pazienti senza malattia cardiovascolare clinica. Di questi il Physicians Health Study aveva dimostrato una riduzione significativa del 44% dell’infarto miocardico non fatale, guidando alla diffusa raccomandazione dell’aspirina nei pazienti senza malattia cardiovascolare clinica. Pur tuttavia, il farmaco non riusciva a mostrare un beneficio nella riduzione degli endpoint primari degli studi della mortalità cardiovascolare. In effetti, nessuno dei sei trial era stato in grado di dimostrare una riduzione dei loro rispettivi endpoint primari.
Una volta riuniti i dati di questi sei studi, si poteva dimostrare una modesta riduzione del 12% del rischio relativo in eventi avversi cardiovascolari maggiori con una riduzione significativa della mortalità per un abbassamento dello 0,06% del rischio assoluto. In aggiunta, nell’analisi globale specifica per sesso l’aspirina conferiva un significativo 12% e 14% di riduzione relativa e uno 0,3% e 0,4% di assoluta degli eventi cardiovascolari negli uomini e nelle donne rispettivamente.
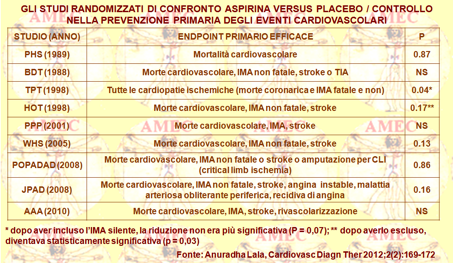
Da notare che la maggior parte dei soggetti degli studi di prevenzione primaria era a basso rischio assoluto di eventi cardiovascolari e di sanguinamento maggiore. Al contrario negli studi di prevenzione secondaria il rischio di sanguinamento in assoluto era basso, ma quello di un evento cardiovascolare era molto alto. Così che, il rapporto tra benefici/rischi per l'aspirina era molto più favorevole in prevenzione secondaria.
Seshasai SR della St George's University of London, England e collaboratori, proprio per meglio chiarire il beneficio netto dell’aspirina nella prevenzione delle malattie cardiovascolari, hanno voluto valutare la sua sicurezza e impatto nella prevenzione primaria (Arch Intern Med. 2012 Feb 13;172 (3):209-16).
Gli Autori hanno così svolto una ricerca bibliografica degli studi pubblicati fino al giugno 2011, includendo nove studi randomizzati e controllati con placebo con almeno 1.000 partecipanti ciascuno, con relazioni sulle malattie cardiovascolari e con i risultati non vascolari, o di morte.
Durante una media (SD) di follow-up di 6,0 (2,1) anni che aveva coinvolto più di 100.000 partecipanti, il trattamento con aspirina riduceva gli eventi cardiovascolari totali del 10% (OR, 0.90; IC 95%=85-0,96; NNT (number needed to treat) = 120), principalmente con effetto sull’infarto miocardico non fatale (OR, 0,80; IC 95%= 0,67-0,96; NNT= 162). Non c'era alcuna riduzione significativa della morte cardiovascolare (OR, 0.99; IC 95%= 0,85-1,15) o della mortalità per cancro (OR, 0.93; IC 95%= 0,84-1,03). Non era aumentato neanche il rischio degli eventi emorragici non banali (OR, 1,31; IC 95%= 1,14-1,50; NNT= 73). Si osservava un’eterogeneità significativa per gli esiti delle malattie cardiache coronariche e del sanguinamento di non possibile contabilizzazione per le principali demografiche o caratteristiche dei partecipanti.
In conclusione, nonostante le riduzioni importanti dell’infarto miocardico non fatale, la profilassi con aspirina nelle persone senza pregressa malattia cardiovascolare non offriva riduzioni della mortalità cardiovascolare o per cancro. Pertanto, gli Autori suggerivano che, dati gli importanti eventi di sanguinamento collaterali, l'uso di routine del farmaco non fosse giustificato in prevenzione primaria, relegando le decisioni di trattamento al singolo caso. I medici, quindi, dovevano continuare a impegnarsi in un dialogo continuo con i loro pazienti per discutere i potenziali rischi e benefici dell’aspirina. Peraltro, dovevano incoraggiare più concretamente altre misure, come la dieta, lo stile di vita sano e le altre terapie farmacologiche con dimostrato sostanziale beneficio nella prevenzione primaria, quali quelle con statine.
Sutcliffe P dell’University of Warwick, Coventry, UK e collaboratori, sempre per studiare il bilancio dei potenziali benefici dell’aspirina contro i possibili danni degli effetti collaterali, si sono proposti di individuare e rianalizzare dal settembre 2008 al 2012 gli studi randomizzati e controllati, le revisioni sistematiche e le metanalisi sull’argomento per riassumere l'evidenza scientifica corrente (Health Technol Assess. 2013 Sep;17 (43):1-253).
Gli Autori hanno, così, identificato ventisette documenti che incontravano i criteri d’inclusione nella loro analisi.
I vantaggi dell’aspirina erano compresi in una riduzione del 6% del rischio relativo (RR) per tutte le cause di mortalità [RR 0.94, IC (intervallo di confidenza) 95%= 0,88-1,00], del 10% degli eventi cardiovascolari maggiori (MCE) (RR 0.90, IC 95%= 0,85-0,96), del 15% del totale della malattia coronarica (CHD) (RR 0,85, IC 95%= 0,69-1,06). Gli odds ratio d’insieme segnalati per la mortalità totale del cancro erano compresi tra 0,76 (IC 95%= 0,66-0,88) e 0,93 (IC 95%= 0,84-1,03). L’inclusione del Women's Health Study cambiava le stime degli OR a 0,82 (IC 95%= 0,69-0,97). L’aspirina riduceva l’incidenza del cancro colorettale riportato (OR 0.66, IC 95%= 0,90-1,02). Tuttavia, includendo gli studi in cui l'aspirina era stata data a giorni alterni l’OR si alzava a 0.91 (IC 95%= 0,74-1,11). Peraltro, i benefici per il cancro apparivano circa cinque anni dopo dall'inizio del trattamento. Il calcolo degli effetti assoluti per 100.000 pazienti/anno di follow-up mostrava riduzioni che andavano da trentatré a quarantasei decessi per tutte le cause di mortalità, da sessanta a ottantaquattro per gli incidenti cardiovascolari maggiori e da quarantasette a sessantaquattro per le malattie coronariche. Vi era anche una possibile distrazione di trentaquattro morti per cancro del colon retto. L’aumento RR, segnalato nei riguardi degli eventi negativi derivanti dall'uso dell’aspirina, era per il 37% da sanguinamento gastrointestinale (RR= 1.37, IC 95%= 1,15-1,62), tra il 54% (RR= 1,54, IC 95%= 1,30-1,82) e il 62% (RR= 1.62, IC 95%= 1,31-2,00) per i sanguinamenti maggiori, e tra il 32% (RR= 1.32, IC 95%= 1,00-1,74) e il 38% (RR= 1,38, IC= 95% 1,01-1,82) per l'ictus emorragico. Le stime complessive degli RR di aumento del sanguinamento rimanevano, peraltro, stabili in tutti gli studi condotti per diversi decenni. Le stime dei tassi assoluti del danno da aspirina per 100.000 pazienti/anno di follow-up erano 99-178 per i sanguinamenti non banali, 46-49 per quelli maggiori, 68-117 per quelli gastrointestinali e 8-10 per l’ictus emorragico. L’analisi, rivolta a giudicare il rischio di sanguinamento secondo il sesso e nei soggetti con diabete, poggiava su basi non sufficientemente valide per trarre conclusioni definitive.
In conclusione, gli Autori ritenevano di aver accertato un giusto equilibrio tra i benefici e i rischi derivanti dall'uso regolare dell’aspirina in prevenzione primaria nella malattia cardiovascolare.
Le sostanziali conclusioni 2014 sull’uso dell’aspirina nella prevenzione cardiovascolare
In una sintesi finale si può confermare che nel 2002 il Preventive Services Task Force iniziava a raccomandare le basse dosi di aspirina come misura di prevenzione primaria nei pazienti ad alto rischio di sviluppo delle malattie cardiovascolari, definite come sindrome coronarica acuta o malattia vascolare cerebrale trombotica, quando i benefici dovevano superare i rischi. Pur tuttavia, questo programma è stato sempre più messo in discussione (Ann Intern Med 2009;150:396–404).
Difatti, c'è stata una forte evidenza che l'aspirina è utile solo per la prevenzione secondaria, quando i sintomi o i segni di malattia sono evidenti dopo un pregresso processo patologico. Al contrario, nessuno studio ha dimostrato che i benefici del farmaco superino i rischi per le persone senza malattia cardiovascolare. Dietro queste evidenze di mancanza di prove a sostegno della sua efficacia, la Food and Drug Administration ha, in effetti, negato due volte le richieste di approvazione dell’uso dell’aspirina per la prevenzione primaria degli eventi cardiovascolari, comprendenti sia quelli cardiaci sia cerebrali. Inoltre, la ricerca in pazienti con equivalenti di rischio cardiovascolare, come il diabete, la malattia renale cronica, la vascolare periferica, ha dimostrato che i benefici dell’aspirina a basso dosaggio non superano i danni.
In effetti, molteplici studi e meta-analisi hanno ormai indicato che non vi è alcuna specifica popolazione in cui i benefici della terapia con aspirina a basso dosaggio per la prevenzione primaria siano superiori ai rischi.
Il DOPPS (Dialysis Outcomes and Practice Patterns Study), un'indagine osservazionale con l’uso dell’aspirina sulla morbilità e mortalità cardiovascolare in 28.320 pazienti sottoposti a emodialisi, rilevava che tra tutti i pazienti con malattia renale cronica con e senza cardiovasculopatie, l'aspirina era associata a un ridotto rischio d’ictus trombotico ma con un aumento del rischio d’infarto miocardico e di eventi cardiaci. L'inclusione dei pazienti con nota malattia cardiovascolare faceva risultare un accertamento positivo d’ictus di difficile interpretazione (Am J Kidney Dis 2007;50: 602–11).
La POPADAD (Prevention of Progression of Arterial Disease and Diabetes) esaminava gli effetti dell’aspirina e degli antiossidanti, da soli o in combinazione, tra 1.276 pazienti di età maggiore di quaranta anni con diabete e malattia asintomatica delle arterie periferiche, in assenza di malattia cardiovascolare. Dopo otto anni di follow-up, i ricercatori non riscontravano alcuna riduzione dell'incidenza d’infarto miocardico, d’ictus, o di morti per malattia cardiovascolare (BMJ 2008;337:a1840).
Nell’JPAD (Japanese Primary Prevention of Atherosclerosis with Aspirin for Diabetes) 2.539 pazienti con diabete tipo 2 erano seguiti per quattro anni. Le basse dosi di aspirina non riducevano il rischio degli eventi cardiovascolari e, invece, potevano aver contribuito ai sanguinamenti maggiori gastrointestinali (JAMA 2008;300:2134–41).
Nel 2009 l’ATTC (Antithrombotic Trialists' Collaboration) pubblicava una meta-analisi di confronto dell'uso di aspirina con controllo riguardante sei studi di prevenzione primaria, comprendenti 95.000 soggetti con basso e medio rischio complessivo, e sedici studi di prevenzione secondaria, con 17.000 soggetti ad alto e medio rischio complessivo (Lancet 2009; 373:1849–60).
Si rilevava una diminuzione dell’infarto miocardico non fatale nel gruppo trattato con aspirina in prevenzione primaria, ma anche un aumento degli eventi emorragici maggiori, sia intracranici e sia gastrointestinali. Tale dato faceva suggerire un’attenzione particolare nell'uso dell’aspirina per chiunque avesse avuto anche un moderato o alto rischio di malattia cardiovascolare.
L’AAA (Aspirin for Asymptomatic Atherosclerosis) del 2010 era rivolto a soggetti senza malattia cardiovascolare. Questi pazienti avevano, però, un basso punteggio indice caviglia-braccio per cui avrebbero potuto trarre beneficio dalla terapia con aspirina a basso dosaggio. I ricercatori seguivano 3.350 casi per otto anni con assegnazione in modo casuale ad aspirina gastroprotetta o a placebo.
Non si evidenziava alcuna differenza significativa negli eventi vascolari trombotici tra i due gruppi. Tuttavia, si rilevava nel gruppo con aspirina un rischio ben più alto di una grave emorragia che richiedeva ospedalizzazione (JAMA 2010;303:841– 8).
È così che nel 2010 ADA (American Diabetes Association) e AHA/ACC (American Heart Association/American College of Cardiology) cambiavano le loro linee guida sull'uso dell’aspirina per la prevenzione primaria. In effetti, ADA aveva in precedenza raccomandato l’aspirina quotidiana a basso dosaggio per tutti i pazienti con diabete di età superiore ai quaranta anni e con almeno un altro fattore di rischio, come l'ipertensione. La nuova raccomandazione affermava, invece, che le basse dosi di aspirina di 75-162 mg / die erano considerate per la prevenzione primaria delle malattie cardiovascolari per i pazienti con diabete con un rischio maggiore del 10% a dieci anni, quando i benefici superavano i rischi. Ciò portava all’inclusione degli uomini di età superiore ai cinquanta anni e delle donne maggiori di sessanta con diabete e un altro fattore di rischio come l'ipertensione, il fumo, la dislipidemia, o la proteinuria. Pur tuttavia, gli studi non indicavano una singola popolazione in cui i benefici della prevenzione primaria superavano i rischi (Diabetes Care 2010;33:1395– 402).
In tutto ciò si è ribadito che i PCP (Primary care physicians) hanno un ruolo centrale nella fornitura dei servizi di prevenzione basata sull'evidenza. Pertanto, devono tenere in debito conto le informazioni aggiornate nella loro pratica per migliorare i risultati clinici sui loro pazienti. Tuttavia, non si hanno verifiche sulla capacità e velocità di acquisizione delle nuove evidenze sul beneficio o meno dell’aspirina per la prevenzione primaria da parte dei PCP.
Jennifer Hissett della Louisiana State University New Orleans e collaboratori, dibattendo ampiamente quanto in precedenza riportato, hanno condotto un'analisi secondaria delle EHR (electronic health record) di 131.050 individui, raccolte da trentatré pratiche di cure primarie in undici diverse organizzazioni cliniche di sei stati degli USA. (J Am Board Fam Med. 2014; 27 (1):78-86).
Gli Autori hanno, in effetti, avviato un'indagine per verificare se gli studi, le metanalisi pubblicate e il consequenziale cambiamento delle linee guida avessero avuto un effetto sulla prescrizione dell’aspirina nella pratica clinica dei PCP, membri dell’eNQUIRENet (Electronic Quality Improvement and Research Network), una ricerca di qualità di pratica clinica della rete nazionale elettronica.
I pazienti di ciascuna coorte, sottoposti a somministrazione con l'aspirina, soffrivano di una malattia cardiovascolare nota o presentavano un elevato rischio, come definito dai dati di diagnosi, demografici e clinici ed erano osservati in quattro periodi.
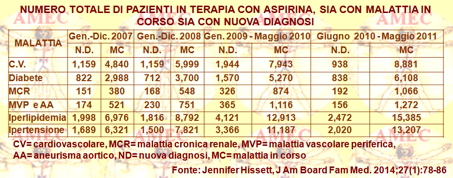
Dal 2007 al 2011, l'uso dell’aspirina era aumentato per tutta la popolazione e per ogni singola diagnosi ad alto rischio. Nello stesso periodo era anche aumentata la percentuale della popolazione che aveva iniziato la terapia per la prevenzione primaria, entro un anno dalla diagnosi dei fattori di rischio cardiovascolari o di equivalenza di malattia. Inoltre, tra le persone con una nuova diagnosi di malattia cardiovascolare, l'uso dell’aspirina era aumentato costantemente nel corso del periodo dei quattro anni, indicando che i nuovi studi negativi sulla prevenzione primaria non avevano ottenuto alcun impatto.
In conclusione, gli Autori consideravano che i medici di assistenza primaria, pur avendo un ruolo centrale nella fornitura dei servizi di prevenzione basati sull'evidenza, avrebbero dovuto integrare nella loro pratica le informazioni aggiornate per il miglioramento dei risultati clinici. Così che, pur con sempre nuove evidenze contro l'uso dell’aspirina per la prevenzione primaria, era sembrato difficile agli studiosi che, stando alle dimostrazioni pratiche del comportamento dei medici e dei pazienti, potessero cambiare le convinzioni circa l'efficacia e la sicurezza del farmaco.
Ikeda Y della Waseda University, Tokyo, Japan e collaboratori, ribadendo che la prevenzione delle malattie cardiovascolari aterosclerotiche rappresentava una priorità di sanità pubblica importante in Giappone a causa dell’invecchiamento della popolazione, hanno voluto determinare se l'aspirina a basso dosaggio tutti i giorni potesse ridurre l'incidenza degli eventi cardiovascolari nei pazienti giapponesi anziani con fattori di rischio multipli (JAMA. 2014 Dec 17;312 (23):2510-20).

Hanno, quindi, compiuto l’JPPP (Japanese Primary Prevention Project) con 14.464 pazienti dai sessanta agli ottantacinque anni con ipertensione, dislipidemia, o diabete mellito reclutati dai medici di base in 1.007 ambulatori in Giappone tra il marzo 2005 e il giugno 2007, seguiti fino a 6,5 anni, con ultimo follow-up nel maggio 2012. I pazienti erano randomizzati 1/1, in aggiunta ai farmaci in corso con aspirina gastroprotetta 100 mg / die o senza aspirina.
L’esito primario composito era rappresentato dalla morte per cause cardiovascolari, come l’infarto miocardico fatale e non, l’ictus e le altre cause cardiovascolari, l’ictus non fatale, ischemico o emorragico, o gli eventi cerebrovascolari non definiti. Gli esiti secondari includevano end point individuali.
Lo studio era interrotto precocemente dal comitato di monitoraggio per la verifica di probabile inutilità dei dati dopo un follow-up di 5,02 anni (range interquartile, 4,55-5,33). Sia nel gruppo con l'aspirina e sia in quello senza occorrevano cinquantasei eventi fatali. Gli ictus non fatali erano 114 nel gruppo aspirina e 108 in quello senza, gli infarti miocardici non fatali venti e trentotto, gli eventi cerebrovascolari indefiniti tre e cinque. Il tasso di eventi di esiti primari cumulativi a cinque anni non era significativamente differente tra i due gruppi, essendo con aspirina pari a 2,77% [IC 95%= 2,40% -3,20%] vs 2,96% [IC 95%= 2,58% -3,40%] senza il farmaco. L’hazard ratio [HR] era 0.94 [IC 95%: 0,77-1,15] il P = .54. L'aspirina riduceva significativamente l'incidenza dell’infarto miocardico non fatale essendo 0.30 [IC 95%; 0,19-0,47] per l'aspirina vs 0.58 [IC 95%: 0,42-0,81] senza con HR= 0.53 [IC 95%: 0,31-0,91] e P = .02). Per l’attacco ischemico transitorio era 0,26 [IC 95%: 16-, 42] per l'aspirina vs 0.49 [IC 95%: 0,35-0,69] senza, HR, 0.57 [IC 95%: 32-, 99]; P = .04. Aumentava significativamente il rischio di emorragia extracranica con necessità di trasfusione o di ospedalizzazione 0.86 [IC 95%: 0,67-1,11] per l'aspirina vs 0.51 [IC 95%: 0,37-0,72] senza aspirina, HR, 1.85 [IC 95 %: 1,22-2,81]; P = .004).
In conclusione, secondo gli Autori, l’aspirina a basso dosaggio una volta il giorno non riduceva in modo significativo il rischio del risultato composito di morte cardiovascolare, ictus e infarto miocardico non fatali tra i pazienti giapponesi di sessanta anni o più anziani con fattori di rischio aterosclerotici.
Manling Xie dell’Huazhong University of Science & Technology, Wuhan, China e collaboratori hanno svolto una ricerca in letteratura sugli studi randomizzati e controllati che avessero confrontato gli effetti del farmaco con il placebo o con il controllo delle persone senza malattia cardiovascolare preesistente. Tutto ciò sempre per valutare il bilancio dei benefici e i rischi dell’aspirina in prevenzione primaria delle malattie cardiovascolari e determinare se gli effetti potessero variare secondo il sesso e dello stato di diabete, (PLoS ONE (2014) 9 (10): e90286.).
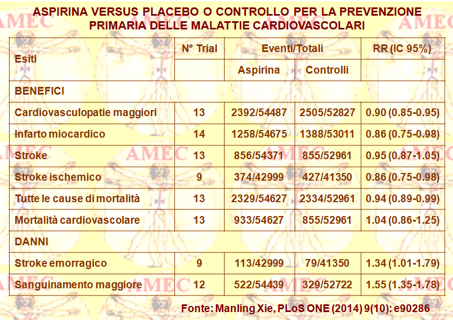
Erano ammessi quattordici studi comprensivi di 107.686 partecipanti. L’aspirina risultava associata con le riduzioni maggiori degli eventi cardiovascolari con una risk ratio pari a 0,90, intervallo di confidenza 95% a 0,85-0,95. Si rilevava anche una riduzione dell’infarto del miocardio (0,86; 0,75-0,93), dell’ictus ischemico (0,86; 0,75-0,98) e di tutte le cause di mortalità (0,94; 0,89-0,99). C’erano, però, con l'aspirina aumenti per l’ictus emorragico (1,34; 1,01-1,79) e per il sanguinamento maggiore (1,55; 1,35-1,78). Il NNT (number needed to treat) per prevenire un evento cardiovascolare maggiore in un follow-up medio di 6,8 anni era 284. In confronto, il NNH (numbers needed to harm) per provocare un sanguinamento maggiore era 299. Nell’analisi dei sottogruppi i risultati aggregati dimostravano una riduzione dell’infarto miocardico tra gli uomini (0,71; 0,59-0,85) e dell’ictus ischemico tra le donne (0,77; 0,63-0,93). L’uso dell’aspirina si associava anche con una riduzione (0,65; 0,51-0,82) dell’infarto miocardico tra gli uomini diabetici. Nell’analisi di metaregressione i risultati suggerivano che la terapia con aspirina si sarebbe potuta associare con una diminuzione dell’ictus tra le donne diabetiche e una diminuzione dell’infarto miocardico tra gli uomini diabetici. Peraltro, le riduzioni del rischio, raggiunte con le basse dosi di 75 mg / die, erano simili a quelli ottenute con le dosi più elevate, pari a 650 mg / die.
In conclusione, l'uso dell’aspirina a basso dosaggio produceva effetti benefici per la prevenzione primaria della malattia cardiovascolare e la decisione in materia del regime da adottare si sarebbe dovuta effettuare sulla base individuale del paziente. Peraltro, gli effetti della terapia variavano in base al sesso e alla presenza del diabete.
Jeffrey J VanWormer della Marshfield Clinic Research Foundation, Marshfield, WI, USA e collaboratori, proprio in considerazione che l'aspirina era comunemente utilizzata in prevenzione primaria della malattia cardiovascolare (CVD) negli Stati Uniti, hanno voluto esaminarne l'associazione d'uso regolare con i fattori demografici / clinici in un campione di popolazione di adulti senza indicazione clinica (Clinical Epidemiology 2014: 6 433–440).
Gli Autori notavano che, in contrasto con gli USA, l'aspirina per la prevenzione primaria delle malattie cardiovascolari era meno seguita in Europa, dove i tassi dell’uso erano molto più bassi in conformità a differenti evidenze. In effetti, l’USPSTF (US Preventive Services Task Force) raccomandava correntemente l’aspirina per un gruppo selezionato di adulti senza malattia cardiovascolare in cui il rischio d’incidente d’infarto miocardico o d’ictus era alto e in cui le prospettive di cardioprotezione si ritenevano superiori ai rischi di emorragia gastrointestinale o intracranica. Queste linee guida USPSTF, comunque, non erano del tutto prive di riserva. In effetti, contro la richiesta dell'industria farmaceutica di ammettere apertamente l’aspirina per la prevenzione primaria cardiovascolare, la Food and Drug Administration aveva recentemente avvisato i consumatori contro la sua assunzione per tale scopo.
Gli Autori eseguivano, così un'analisi trasversale utilizzando i dati provenienti da individui della Marshfield Epidemiologic Study Area (WI, USA) del 2010-2012, di età compresa tra i trenta e i settantanove anni. S’inserivano nell’esame gli utenti con almeno una regolare somministrazione a giorni alterni. S’individuavano 16.922 persone senza indicazione clinica dell’aspirina per la prevenzione primaria. Di questi, il 19% era regolare utente del farmaco. Nel modello aggiustato finale i partecipanti che erano più anziani e di sesso maschile, che avevano vissuto nel nord del Wisconsin, che avevano avuto visite mediche più frequenti e che avevano un maggiore indice di massa corporea dimostravano probabilità significativamente più elevate nel consumo regolare del farmaco (P, 0,001 per tutti). La razza / etnia, l’assicurazione sanitaria, il fumo, la pressione arteriosa, i livelli dei lipidi avevano un'influenza d'uso trascurabile. Un'analisi di sensibilità trovava una significativa interazione tra l'età e il numero di visite mediche, come indicazione che l'uso sempre maggiore di aspirina nei gruppi di età più anziani corrispondeva a visite più frequenti presso il proprio fornitore.
In conclusione, vi era evidenza del sovra utilizzo dell’aspirina in questa popolazione degli Stati Uniti senza malattia cardiovascolare. L'età avanzata e le visite più frequenti presso il fornitore erano, peraltro, i più forti predittivi dell’inadeguato uso. L'obesità era l'unico fattore clinico significativo, suggerendo in questo sottogruppo di pazienti un disallineamenti tra i benefici cardiovascolari percepiti e i rischi. Studi prospettici rivolti all’esame degli eventi cardiaci e di sanguinamento associati con l'uso regolare dell’aspirina tra campioni degli obesi senza malattia cardiovascolare erano indicati come necessari dagli Autori per perfezionare le linee guida cliniche in questo settore.
Sigrun Halvorsen dell’Oslo University Hospital Ulleval, Norway e collaboratori hanno passato in rassegna le evidenze a favore e contro la terapia con aspirina in prevenzione primaria, sulla base dei dati fino allora accumulati, compresi quelli che riguardavano la protezione verso il cancro (J Am Coll Cardiol. 2014;64 (3):319-327).
Gli Autori hanno, così, espresso nel loro documento la posizione a riguardo dell’European Society of Cardiology Working Group on Thrombosis.
In effetti, erano stimolati dal fatto che, sebbene l'uso degli anticoagulanti orali, come gli antagonisti della vitamina K, fosse stato abbandonato nella prevenzione cardiovascolare primaria a causa della mancanza di un favorevole rapporto beneficio/rischio, le indicazioni per l'uso dell’aspirina continuavano a essere fonte di grande dibattito. Peraltro, le maggiori linee guida internazionali fornivano raccomandazioni in aperto conflitto tra loro.
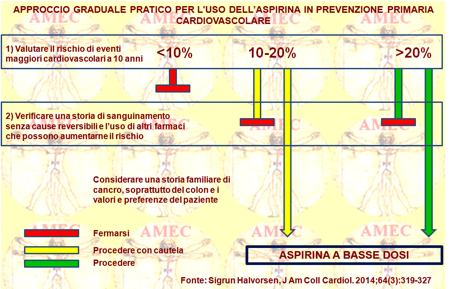
In attesa dei risultati dei diversi studi in corso, il documento sostiene, quindi, un approccio pragmatico per l’uso dell’aspirina a basso dosaggio nella prevenzione cardiovascolare primaria e ne consiglia l'uso nei pazienti ad alto rischio cardiovascolare, previsto per 100 persone/anno, senza aumentato rischio di sanguinamento e definito quale condizione con due o più eventi cardiovascolari maggiori, come morte, infarto miocardico, o ictus.
Il primo passo è una valutazione d’idoneità del paziente al trattamento con valutazione del rischio a dieci anni d’importanti eventi cardiovascolari, come morte, infarto miocardico e ictus, secondo le stime di rischio della popolazione locale. I pazienti eleggibili sono quelli con una stima di dieci anni del rischio superiore al 20%. I pazienti con un rischio a dieci anni tra il 10 e il 20% sono considerati come potenzialmente ammissibili e quelli con un rischio inferiore al 10% non eleggibili.
Il secondo passo è riservato alla valutazione della sicurezza nei pazienti idonei e potenzialmente ammissibili attraverso una storia di sanguinamento senza cause reversibili e l'uso concomitante di altri farmaci che ne aumentano il rischio.
Pertanto, ai pazienti in assenza di tali condizioni e con un rischio maggiore del 20% si deve somministrare l’aspirina a basse dosi, mentre per quelli con un rischio tra il 10 e il 20% si deve riservare una discussione caso per caso, imperniata sulla storia familiare di cancro gastrointestinale, in particolare il cancro al colon, e i valori e le preferenze del paziente. Soprattutto per i pazienti motivati, l’aspirina a basso dosaggio si può prescrivere.
Fiscella K dell’University of Rochester School of Medicine and Dentistry, NY e collaboratori considerando che l’USPSTF (United States Preventive Services Task Force) aveva pubblicato le linee guida aggiornate nel 2009 sull'uso dell’aspirina per prevenire l’infarto del miocardio negli uomini e l’ictus nelle donne, hanno voluto esaminare l’entità delle raccomandazioni cliniche nei meriti (J Gen Intern Med 2014; DOI:10.1007/s11606-014-2985-8).
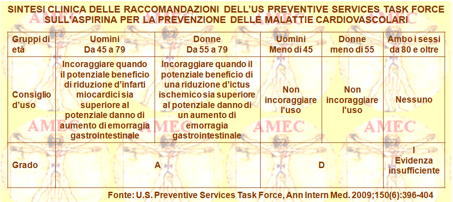
I 3.439 partecipanti allo studio, dell’età di quaranta anni e oltre, erano arruolati dal NHANES (National Health and Nutrition Examination Survey) 2011-2012.
Gli Autori determinavano l’eleggibilità per ognuno alla prevenzione della malattia cardiovascolare con l’aspirina in base ai fattori di rischio segnalati e valutati. Valutavano anche il rischio per gli uomini e per le donne, applicando i cutoff di rischio USPSTF per sesso ed età, relativo all’emorragia gastrointestinale.
Erano potenzialmente eleggibili per la prevenzione primaria cardiovascolare con aspirina l’87% degli uomini dai quarantacinque ai settantanove anni e il 16% delle donne dai cinquantacinque ai settantanove. Il tasso di raccomandazione clinica tra gli aventi diritto erano bassi, corrispondendo al 34% per gli uomini e al 42% per le donne. I valori più alti si registravano per i diabetici (63%), per il gruppo d’età dai sessantacinque ai settantanove anni (52%) e per quelli in cattive condizioni di salute (44%). Al contrario, i tassi di raccomandazione dell’aspirina erano pari al 76% per la prevenzione secondaria cardiovascolare. Dopo aver tenuto conto dei fattori del paziente, in particolare dell'età, l'ammissibilità per la prevenzione con l’aspirina non era significativamente associata con la ricezione della raccomandazione di un medico (AOR 0,99%; IC 0,7-1,4).

In conclusione, nonostante la raccomandazione di tipo “A” dell’USPSTF per l’aspirina in prevenzione primaria della malattia cardiovascolare, la maggior parte degli uomini e delle donne che ne avrebbero potuto avere beneficio non ricordava di aver ottenuto un consiglio del proprio medico.
In ultima analisi, allo stato attuale delle conoscenze si può affermare che molti studi hanno chiarito il ruolo dell'aspirina nella prevenzione cardiovascolare specificando i benefici e i danni derivanti dalla sua assunzione anche se a basse dosi. Pur tuttavia, la ricerca in questo campo continua e sarà interessante accedere ai risultati degli studi in corso, come l’ARRIVE, l’ASCEND, l’ASPREE e l’ACCEPT-D.
L'aspirina nella chirurgia non cardiaca
L'infarto miocardico è in genere la più importante complicanza vascolare che occorre dopo un atto chirurgico non cardiaco. In tale condizione, in effetti, si associa l'attivazione piastrinica e un trombo può ostruire un vaso coronarico innescando il meccanismo dell’infarto miocardico perioperatorio. L’aspirina inibendo l'aggregazione piastrinica e, quindi la formazione del trombo, può, in effetti, prevenire questa complicanza vascolare.
Inoltre, anche se vi è una forte evidenza che l'aspirina ostacola il tromboembolismo venoso dopo una chirurgia non cardiaca, i medici sogliono usare più comunemente la terapia anticoagulante per la sua prevenzione. Tuttavia, si stima che un terzo dei pazienti sottoposti a chirurgia non cardiaca e che sono a rischio di gravi complicanze vascolari in fase perioperatoria riceve l’aspirina. In questi stessi pazienti, comunque, si rileva una particolare variabilità nell'uso perioperatorio del farmaco, sia si tratti di casi già in trattamento da lungo termine e sia di prima somministrazione.
Degno di nota è anche l’evidenza che entro un anno di PCI (percutaneous coronary intervention) dal 5 al 16% dei pazienti sottoposti a chirurgia non cardiaca dimostra un rischio piuttosto elevato per i grandi eventi avversi cardiaci perioperatori. La gestione di tale condizione si basa, invero, sulle linee guida dell’AHA (American Heart Association) e dell’ACC (American College of Cardiology), ma, in effetti, poggia principalmente sul parere degli esperti, provvisto di basso livello di evidenza.
La clonidina, peraltro, bloccando il sistema nervoso simpatico, come i beta-bloccanti ma con un meccanismo differente, ha la proprietà anch’essa di ridurre il rischio d’infarto miocardico derivante dalla chirurgia non cardiaca. Già Baigent C. dell’Oxford University, UK e collaboratori dell’Antithrombotic Trialists' (ATT) Collaboration in una metanalisi dei dati di grandi dimensioni, comprendente studi randomizzati con più di 110.000 pazienti senza indicazione di un intervento chirurgico, dimostravano che l'uso dell’aspirina preveniva l'infarto miocardico e i maggiori eventi cardiovascolari (Lancet. May 30, 2009; 373 (9678): 1849–1860).
Peraltro, il farmaco ad alte dosi non dimostrava di essere superiore nella prevenzione delle complicanze vascolari rispetto alle basse dosi, ma si associava a una maggiore incidenza di effetti collaterali nocivi.
P.J. Devereaux della McMaster University, Hamilton, ON, the Department of Medicine, London e collaboratori nell'incertezza sui rischi e benefici dell'aspirina in fase perioperatoria hanno condotto lo studio POISE-2 (PeriOperative ISchemic Evaluation-2). Tutto ciò condizionato dal fatto che pochi trattamenti erano stati testati per prevenire i problemi di cuore al momento dell'intervento chirurgico (N Engl J Med 2014;370:1494-503).
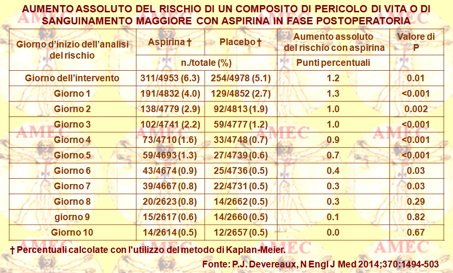
Dati incoraggianti suggerivano, in effetti, che le basse dosi di acido acetil-salicilico (ASA) e di clonidina, somministrati separatamente per un breve periodo prima e dopo gli interventi chirurgici importanti, potevano prevenire i gravi problemi cardiaci. Il Trial POISE-2 è stato un grande studio internazionale per verificare se ASA e la clonidina potevano prevenire per l’appunto, rispetto al placebo, gli attacchi di cuore e le morti per problemi cardiaci in tutto il tempo di un intervento chirurgico.
Gli Autori randomizzavano, così, 10.010 pazienti a trattamento con aspirina o con clonidina vs placebo in procinto di essere sottoposti a chirurgia non cardiaca e a rischio di complicanze vascolari. Di tutti quanti i soggetti 5.628 non erano in trattamento con il farmaco prima dello studio, mentre 4.382 già lo assumevano. Il primo gruppo iniziava l’aspirina alla dose di 200 mg o il placebo appena prima dell'intervento e proseguiva in tal modo ogni giorno e per trenta alla dose di 100 mg. Il secondo gruppo proseguiva l’aspirina per sette giorni, dopo i quali riprendeva il normale regime. L'esito primario era un composito di morte o d’infarto non fatale a trenta giorni.
Nel gruppo con aspirina l'esito primario avveniva in 351 dei 4.998 pazienti (il 7.0%), nel gruppo placebo, invece, in 355 dei 5012 (il 7,1%) con hazard ratio di 0,99. L’intervallo di confidenza (IC) 95% era 0,86-1,15 e il P 0.92. Nel gruppo con aspirina, però, il sanguinamento maggiore era più comune rispetto al gruppo placebo (230 pazienti [il 4,6%] vs 188 [3,8%]; hazard ratio= 1.23; IC 95%= 1.01, a 1.49; P = 0.04). Peraltro, il risultato primario nei gruppi era simile ai secondari.
In conclusione, la somministrazione dell’aspirina prima dell'intervento chirurgico e in tutto il periodo precoce postoperatorio non dimostrava effetti significativi sul tasso di un composito di morte o d’infarto miocardico non fatale, ma aumentava il rischio di un sanguinamento maggiore.
Per loro conto Marcin Wasowicz dell’University of Toronto ON, Canada e collaboratori hanno valutato la possibile riduzione degli eventi avversi cardiaci nei pazienti sottoposti a chirurgia non cardiaca con la terapia antiaggregante (Circulation 2014; 130: A18745).
Gli Autori notavano, in effetti, che, nonostante le raccomandazioni dell’ACC / AHA nei riguardi dell’ATP (antiplatelet therapy), l'incidenza dei MACE (major cardiovascular events) perioperatori era alta. L'obiettivo dello studio multicentrico e prospettico di coorte degli Autori era, quindi, quello di determinare se l’APT continuata per tutto il periodo perioperatorio potesse diminuire l'incidenza dell’infarto miocardico in questa popolazione. Altro obiettivo era di determinare il meccanismo dei MACE nei pazienti in fase post PCI, sottoposti a NCS (non-cardiac surgery).
L’ipotesi in discussione era, pertanto, se esistesse in questa popolazione di pazienti un'associazione tra l’inibizione piastrinica inadeguata e l'incidenza dei MACE.
Gli Autori hanno, così, esaminato 201 pazienti in attesa d’intervento elettivo chirurgico non cardiaco e che avevano in precedenza ricevuto uno stent durante un PCI.
L'esito primario era costituito dagli eventi cardiaci avversi e comprendeva l'infarto miocardico, la trombosi dello stent, la necessità di rivascolarizzazione, la morte cardiaca improvvisa e l’ictus. Il sanguinamento maggiore era annoverato come un risultato secondario.
Le covariate dei loro modelli includevano i fattori noti per contribuire alle problematicità perioperatorie di cuore, come il tempo tra il PCI e il successivo intervento chirurgico, il tipo di stent (di metallo non rivestito da alcuna sostanza o medicato con capacità di rilascio di un farmaco), l’indice di rischio cardiaco rivisitato e l'urgenza di un intervento chirurgico.
Dei 201 pazienti, quarantadue sperimentavano un evento avverso e, quindi, questa incidenza del 21% era ancora molto elevata, anche se si erano seguite le linee guida ACC / AHA. In particolare undici pazienti (5%) presentavano l’elevazione isolata della troponina. Inoltre, la sede dell’infarto ricorreva frequentemente nella zona di posizionamento dello stent (71%). I pazienti sottoposti ad ASA con cinque giorni di chirurgia avevano un’inibizione piastrinica migliore di quelli senza il farmaco. Non c'era alcuna differenza d’inibizione piastrinica tra i pazienti con infarto miocardico e quelli senza di esso. Diversi fattori erano, di poi, associati a un aumento dei MACE. Tra questi c’era il maggiore Revised Cardiac Risk Index e l’anemia pre e post-operatoria. Inoltre, trenta pazienti (15%) presentavano gravi complicanze emorragiche.
In conclusione, i risultati di questo studio indicavano che l'uso di ASA e la sua sospensione non si associavano a MACE nei pazienti post PCI sottoposti a NCS.

