UNA COMBINAZIONE LETALE: DEPRESSIONE PIÙ MALATTIA DI CUORE
La depressione è una malattia che affligge milioni di persone in tutto il mondo, è spesso silenziosa e non degnata della dovuta attenzione per cui molti malati non ottengono l’adeguato e tempestivo trattamento dalle terapie innovative della medicina moderna.
A tal proposito, si sono suggerite diverse pratiche e caratteristiche competenze nei medici di base per un contributo più efficace a risolvere la bassa rilevazione dei comuni problemi di salute mentale. In tale contesto hanno senza dubbio un ruolo sostanziale i fattori di ordine sanitario, ma è anche ben documentata la mancanza di comunicazione dei propri problemi di salute mentale da parte dei pazienti. Di fatto, esiste alla base di tutto ciò un inadeguato rapporto medico - paziente con una disattenta individuazione dei problemi di salute mentale. Purtroppo, bisogna considerare che ogni anno circa un milione di persone si toglie la vita a causa di questa penosa condizione che presenta pesanti risvolti umani e sociali e non solo clinici.
Certo, uno dei principali fattori che intervengono nella cattiva documentazione della malattia è costituito dal fatto che molti pazienti non cercano la dovuta assistenza medica. Per di più, c’è da ricordare che in alcune culture la depressione è ancora non solo tardivamente identificata, ma addirittura ampiamente non riconosciuta come vera e propria malattia.
Pur tuttavia, per quanto riguarda la specificità di colpire senza distinzioni le persone, la depressione sembra essere legata ad alcuni dati demografici, economici, culturali, o di sfondo. In effetti, ci sono paesi che presentano un più alto tasso di essa rispetto ad altri.
È, di fatto, un particolare e basso disturbo dell'umore, caratterizzato da tristezza e da perdita persistente d’interesse, di là degli usuali sentimenti temporanei. Può essere, peraltro, abbastanza grave da interferire con la vita quotidiana. Oltre ai sintomi mentali, come le sensazioni inappropriate di colpa, quelli fisici possono includere disturbi del sonno e perdita di energia.
Essa è la più diffusa malattia al mondo e, solo per il 2015, l’OMS (Organizzazione Mondiale della Sanità) ha stimato la sua presenza in 350 milioni di persone.
Secondo il Rapporto OsMed 2013, presentato dall’Aifa, la depressione in Italia interessa circa il 12,5% d’italiani, corrispondente a 7,5 milioni, di cui solo il 34,3% in terapia con farmaci antidepressivi.
Secondo l'Ufficio di censimento degli Stati Uniti e il Centro per il controllo e la prevenzione delle malattie, circa il 5,4% della popolazione mondiale è, quindi, colpito dalla depressione. È la malattia a maggiore incidenza nel mondo e al primo posto nei paesi occidentali. Peraltro, secondo l’ECNP (European College of Neuropsychopharmacology), la depressione maggiore colpisce in Europa 30,3 milioni di cittadini, dovendo diventare nel 2020, secondo le previsioni, la seconda maggior causa di disabilità dopo le malattie cardiovascolari.
È stata anche indicata una classifica dei paesi maggiormente colpiti e i primi dieci con la relativa percentuale sono:
- Stati Uniti con il 9.6%,
- Ucraina con il 9.1%,
- Francia con l’8.5%,
- Olanda con il 6.9%,
- Colombia con il 6.8%,
- Libano con il 6.6%,
- Belgio con il 6.2%,
- Spagna con il 4.9%,
- Messico con il 4.8%,
- Italia con il 3.8%.
Il disturbo depressivo unipolare lieve, o moderato, o grave, che può comprendere anche l'ansia e altri sintomi, ma non episodi maniacali, è stimato più diffuso di circa 3,5 volte rispetto al bipolare. Tuttavia, in quest’ultimo caso, per quasi il 40% del decorso di malattia di tredici anni, vi è depressione, il che rende difficile la distinzione delle due condizioni.
Diagnosi separate includono il disturbo bipolare, la depressione psicotica, quella post-partum e il disturbo affettivo stagionale.
Le cause della depressione non sono pienamente comprese, ma sono suscettibili di essere una complessa combinazione di fattori genetici, biologici, ambientali e psicosociali. Secondo alcune statistiche, nel suo determinismo svolgono un possibile ruolo il livello di reddito, il genere, l’origine etnica e l'età.
La diagnosi, comunque, è fatta di solito da un medico sulla base di un'intervista strutturata, composta di specifiche domande rivolte a valutare i livelli di depressione, laddove presente.
I trattamenti comprendono quelli psicologici, la terapia cognitivo-comportamentale, la psicoterapia interpersonale e le terapie farmacologiche, tra cui una vasta gamma di classi di antidepressivi.
Peraltro, il trattamento più appropriato dipende dal singolo individuo e i vari programmi terapeutici tendono a dimostrare un’efficacia simile.
La depressione maggiore, stimata dall'Organizzazione Mondiale della Sanità come principale causa di disabilità in tutto il mondo tra le persone di età compresa tra cinque anni e oltre, è, di fatto, il disturbo più comune e diffuso tra tutte le malattie psichiatriche. Essa impone, quindi, gravi e significativi oneri sugli individui, sulle famiglie e sulla società. Secondo il Rapporto OsMed 2013, presentato dall’Aifa, in Italia il costo sociale della depressione, inteso come ore lavorative perse, è pari a quattro miliardi di euro annui con una spesa media per paziente di 4.062,40 euro. Per l’intera Europa, invece, le stime riportano un costo di 92 miliardi di euro, di cui cinquantaquattro indiretti per assenza lavorativa. Nello studio IDEA (Impact of Depression in the Workplace in Europe Audit) del 2013, il 20% di oltre 7000 lavoratori europei di età tra i sedici e i sessantaquattro anni aveva avuto una diagnosi di depressione e il numero medio di giornate di congedo dal lavoro durante l’ultimo episodio di depressione era stato di trentasei giorni. Inoltre, un paziente su quattro aveva dichiarato che, nonostante gli alti tassi di assenteismo per la malattia, non aveva comunicato il proprio problema al datore di lavoro, motivando uno su tre il timore di perdere l’occupazione.
La depressione può variare nella sua forma, ma anche in rapporto al numero dei sintomi, alla loro severità, tipo e durata tanto da poter manifestarsi particolarmente complessa da trattare, ma anche da diagnosticare. Può essere endogena, reattiva, atipica, stagionale, essere anche una semplice distimia o melanconia.
I segni delle forme lievi e moderate possono essere sfumati, graduali, non immediatamente riconoscibili, se non rilevati da un medico esperto. In tal caso sono caratteristiche le lievi flessioni dell’umore, l’irritabilità, la perdita del piacere di fare le cose, i disturbi del sonno e dell’appetito, della memoria e dell’attenzione. Si perde, insomma, il piacere della vita, si attenuano le emozioni e l’interesse per i fatti personali e della società. Si associano anche disturbi somatici, come il mal di testa, la faticabilità, i disturbi digestivi. Nel tempo insorgono vere e proprie comorbidità, come le malattie cardiovascolari. I due terzi dei pazienti, comunque, non hanno consapevolezza di soffrire di un disturbo trattabile, non ricorrono al medico e non ricevono, quindi, il dovuto trattamento, rinchiudendosi nella spirale della cronicità. Gli anziani rappresentano la popolazione più incline a cadere in questa condizione. Troppo spesso, purtroppo, i segni della malattia vengono considerati nella normalità per l’età avanzata e per le condizioni familiari e sociali particolari, come lutti e cambiamenti di stato sociale. Si calcola, in effetti, che ben il 15% degli anziani mostra sintomi depressivi di varia entità e che il 3% della popolazione abbia un disturbo maggiore.
La depressione, peraltro, non riguarda solo la sfera cerebrale e il comportamento, ma colpisce tutto l’organismo. Essa, infatti, è stata da qualche tempo ricollegata con altri problemi di salute, tra cui le malattie di cuore e contribuisce alla scarsa ripresa delle condizioni funzionali nei loro esiti. Gli anziani depressi sono a maggior rischio delle malattie coronariche sino al 44%, dell’infarto miocardico dal 30 al 60%, del cancro sino al 40%, della demenza, come l’Alzheimer e la malattia di Parkinson, per circa il 40%.
In particolare, Christopher M. Celano e Jeff C. Huffman dell’Harvard Medical School, Boston - MA hanno pubblicato una recensione sulla prevalenza della depressione in pazienti con CVD (cardiovascular disease) e sui suoi effetti psichiatrici e cardiaci (Cardiology in Review 2011; 19: 130–142).
Gli Autori riportavano che dal 31 al 45% i pazienti con CAD (coronary artery disease), angina stabile e instabile o MI (myocardial infarction) erano affetti da sintomi depressivi clinicamente significativi. Inoltre, dal 15 al 20% soddisfacevano completamente i criteri per il MDD (major depressive disorder), condizione caratterizzata da due settimane di umore depresso o perdita di piacere e da più sintomi somatici, come pensieri di suicidio, senso di colpa, disturbi del sonno, mancanza d’interessi, di energia, di concentrazione, di appetito, di normale funzionamento psicomotorio. Questo tasso di MDD, quindi, era da due a tre volte più elevato nei pazienti con CVD rispetto alla popolazione generale e simile nei pazienti con malattia renale cronica, con cancro e con diabete mellito. Anche i pazienti con CHF (congestive heart failure) e quelli sottoposti a ICD (implantable cardioverter defibrillator) erano ad aumentato rischio di gravi sintomi depressivi e di MDD. I primi erano riconosciuti nell’ordine dal 20 al 36% di prevalenza e i secondi dal 24 al 33%.
In particolare, nei pazienti con CVD la depressione era spesso cronica, ricorrente e persistente. Se poi ricorreva durante l’ospedalizzazione per eventi acuti, si registravano percentuali nettamente maggiori, sino al 50 e 70%.
Diversi meccanismi, sia comportamentali e sia fisiologici, venivano indicati come possibilmente implicati nel legame tra depressione e gli esiti negativi cardiovascolari. Tra essi l’infiammazione che, attraverso l’azione delle citochine, poteva, di certo, contribuire alla formazione, progressione e rottura della placca aterosclerotica. Collegata con la precedente, era ricordata la disfunzione endoteliale e l'aumento dell’attività dell'aggregazione piastrinica. Anche le anomalie nel sistema nervoso autonomo potevano intervenire nel rapporto tra depressione e malattia cardiaca. In effetti, i pazienti con una storia di malattia ischemica cardiaca o con CHF mostravano, in genere, un modello di maggiore attività simpatica contro una ridotta parasimpatica, che si manifestava con la riduzione della HRV (heart rate variability) e della BRS (sensibilità baroriflessa). Infine, un certo numero di fattori comportamentali erano quasi certamente coinvolti nel rapporto tra depressione e malattie cardiache. In effetti, i pazienti depressi dimostravano minore probabilità di impegnarsi nei comportamenti salutari per la promozione della salute, come il mantenimento di una dieta sana, una regolarità di esercizio fisico, un’aderenza ai farmaci, una riduzione dello stress e un completamento dei programmi di riabilitazione cardiaca dopo MI. Inoltre, dimostravano anche maggiori difficoltà ad abbassare la colesterolemia dopo MI, esponendosi a maggior rischio di recidive infartuali.
Il disturbo depressivo maggiore, quindi, è una grave malattia mentale che interferisce con la vita quotidiana e di routine e riduce la qualità della vita. I suoi segni e sintomi principali sono:
- Sentimento di tristezza, di ansia, o di vuoto intorno.
- Sensazione di colpa senza speranza, d’inutilità, o d’impotenza.
- Stato d’irritabilità o d’irrequietezza,
- Perdita d’interesse nelle attività, anche ricreative, una volta piacevoli.
- Assenza di libido.
- Sensazione di stanchezza per tutto il tempo.
- Difficoltà di concentrazione, di ricordo dei dettagli, o di prendere decisioni.
- Difficoltà ad addormentarsi o di mantenere il sonno, o dormire per tutto il tempo.
- Perdita dell’appetito, o eccesso di alimentazione con il risultato di obesità.
- Pensieri di morte e di suicidio, o suo tentativo.
- Dolori, anche continui, mal di testa, crampi, o dispepsia dolorosa.
- Problemi di salute che non migliorano con il trattamento.
Sotto altro aspetto c’è da notare che le persone con malattie cardiache hanno maggiori probabilità di soffrire di depressione rispetto a quelle sane. In effetti, i così detti attacchi di cuore della cultura popolare sono strettamente connessi con la depressione, anche se dal punto di vista rigorosamente scientifico non vi sia l’esatta cognizione del perché questo accada. Di certo, però, alcuni sintomi della depressione possono ridurre la salute fisica e mentale, aumentando il rischio delle malattie cardiache o peggiorando la loro sintomatologia. D’altro canto, l’affaticamento o il senso d’inutilità possono indurre a ignorare il proprio piano di prevenzione e di terapia opportune per evitare le malattie cardiache.
La depressione, di fatto, aumenta il rischio di morte dopo un attacco cardiaco.
Amanda Nicholson dell’University College London Medical School e collaboratori, considerando ancora controverso il ruolo eziologico e prognostico della depressione nella malattia coronarica (CHD), hanno voluto quantificarne l'effetto valutando l'entità del confondimento dei fattori di rischio coronarico e della gravità della malattia (European Heart Journal (2006) 27, 2763–2774).
Gli Autori hanno, quindi, compiuto una metanalisi degli studi di coorte nei meriti fino al dicembre 2003. In ventuno studi eziologici il futuro rischio cumulativo relativo di CHD, associato alla depressione, era 1.81 (IC 95%= 1,53-2,15). Erano inclusi anche i risultati aggiustati di undici studi. L’aggiustamento, invero, riduceva marginalmente l'effetto grezzo dal 2,08 (1,69-2,55) all’1,90 (1,49-2,42). In trentaquattro studi prognostici il relativo rischio cumulativo era 1,80 (1,50-2,15). I risultati rettificati per la funzione ventricolare sinistra erano disponibili in soli otto studi. Tutto ciò attenuava il rischio relativo da 2,18 a 1,53 (1,11-2,10), con una riduzione del 48%. Sia gli studi eziologici e sia quelli prognostici, privi di risultati rettificati, dimostravano effetti di dimensioni inferiori di quelli aggiustati (P 0,01).
In conclusione, secondo gli Autori la depressione doveva ancora essere codificata come un fattore di rischio indipendente per la malattia coronarica a causa dell’incompleta disponibilità di aggiustamento per i fattori di rischio convenzionali e per la gravità della malattia coronarica.
Hermann Nabi, dell’Hôpital Paul-Brousse, Villejuif, Paris, e colleghi, considerando che nei riguardi della mortalitàerano state studiateseparatamente sia la depressione e sia la cardiopatia coronarica,hanno voluto esaminare gli effettidi entrambe in5.936uomini e donne di mezza età,seguitiper una media di5,6 anni (Heart 2010; DOI:10.1136/hrt.2010.198507).
La popolazione era partedel Whitehall II cohort study, studio longitudinale,stabilito nel 1985per esaminare l'effettoa lungo termine dei fattorisociali ed economicisullasalute di10.308dipendenti pubblicicon anni dietàall’inizio dell’analisi dai trentacinque aicinquantacinque. Dei5936soggetti, 170 decedevano duranteil follow-up, di cui quarantasette per malattie cardiovascolari. L'analisidimostravauna prevalenzadella depressionepari al 14,9% con una probabilità del 20%disintomi depressiviper una storia dimalattia coronarica,vs il 14% rispetto a quelli senza (p = 0,001). L’hazard ratioper lamortalità per qualsiasi causa, aggiustato per l'etàe il sesso, era1,67 (p <0,05) per i partecipanticon la sola malattia coronarica, 2.10 (p <0,001) per quelli con i soli sintomi depressivie4,99 (p <0,001) per quelli sia conmalattia coronarica e sia consintomi depressivi, rispetto ai partecipanti cheerano prividi entrambe le condizioni.
Jeff C. Huffman dell’Harvard Medical School e collaboratori, riportando, invece, che la depressione era indipendentemente associata agli scarsi risultati tra i pazienti con malattia cardiaca acuta, hanno condotto uno studio prospettico, randomizzato in un programma di cura di collaborazione di dodici settimane in 175 pazienti depressi, ospedalizzati per sindrome coronarica acuta, aritmie o insufficienza cardiaca (Circulation: Cardiovascular Quality and Outcomes. 2011; 4: 198-205.).
I risultati dello studio scaturivano da modelli misti di regressione per confrontare i gruppi a sei e a dodici settimane e a sei mesi. Erano compresi la salute mentale (depressione, sintomi cognitivi, ansia e salute mentale connessa alla qualità della vita) e condizioni cliniche (salute fisica, qualità di vita correlata, aderenza alle raccomandazioni mediche e sintomi cardiaci). I soggetti collaboranti alla cura (n = 90) raggiungevano a sei e a dodici settimane miglioramenti maggiormente significativi su tutti i risultati di salute mentale, comprese le percentuali di risposta alla depressione (i collaborativi con il 59,7% rispetto al solito di cura del 33,7% - odds ratio, 2,91; P = 0,003 a sei settimane, 51,5% contro il 34,4% - odds ratio, 2.02, P = 0.04 a dodici settimane). Pur tuttavia, questi effetti diminuivano dopo l'intervento. A sei mesi i soggetti d’intervento mostravano un’aderenza auto-riferita significativamente maggiore e un numero e intensità dei sintomi cardiaci significativamente ridotti.
In conclusione, nei pazienti con una vasta gamma di malattie cardiache un programma di cura di collaborazione della depressione, avviato durante l'ospedalizzazione, portava a importanti e significativi miglioramenti nei multipli esiti clinici di salute mentale e aveva effetti promettenti dopo l'intervento.
Jennifer L. Gordon del McGill University, Montréal, Québec, Canada e collaboratori, rilevando che il disturbo depressivo maggiore (MDD) era associato a un aumento di mortalità cardiovascolare (CV), hanno per primi esaminato l'associazione tra la malattia psichiatrica e il recupero CV dopo l'esercizio fisico (Psychophysiology Vol. 48, I. 11, p. 1605–1610, Nov. 2011).
Secondo gli Autori, un controllo autonomo disfunzionale del sistema CV poteva rappresentare un meccanismo alla base di tale rapporto. Lo scarso recupero CV dopo esercizio, indicativo di controllo autonomo disfunzionale del sistema CV, prediceva, infatti, gli eventi cardiovascolari e la morte. Si sottoponevano, così, al test da sforzo 886 pazienti. Si misuravano, quindi, la frequenza cardiaca (HR), la pressione arteriosa sistolica e diastolica a riposo, al picco dell’esercizio, a un min e a cinque min dopo. I pazienti con MDD, rispetto a quelli senza, presentavano un min dopo l'esercizio fisico un più lento recupero dello HR (p = 0,026). Non si registrava nessun altro effetto del MDD associato, quindi, a una disregolazione del controllo autonomo di recupero CV legato all’esercizio.
In conclusione, tutto ciò suggeriva che gli individui depressi avevano una lenta ripresa parasimpatica da esercizio fisico.
Nada El Husseini del Duke University Medical Center North Carolina hanno valutato 1.450 soggetti con ictus ischemico e 397 con TIA (transient ischemic attack) per chiarire se potessero avere tassi simili di depressione o di uso di antidepressivi (Stroke. 2012;43:1609-1616).
La frequenza proporzionale della depressione dopo l’ictus e il TIA si dimostrava simile a tre mesi (17,9% contro 14,3%, P= 0,09) e a 12 (16,4% vs 12,8%, p= 0,08). Erano anche simili i tassi di depressione appena identificati tra i tre e i dodici mesi (8,7% vs 6,2%, P= 0,12). La depressione persistente era presente in 134 casi (9,2%) degli ictus e in 30 (7,6%) dei TIA.
Nei soggetti con ictus erano anche associate con la depressione persistente: la giovane età, la maggiore disabilità correlata all’ictus e l'incapacità di lavorare a tre mesi. Peraltro, in entrambi i momenti il 67,9% di quelli con ictus e il 70,0% di quelli con TIA non stavano usando antidepressivi (P= 0.920).
In conclusione, i soggetti con stroke e TIA avevano una frequenza simile di depressione a tre e dodici mesi dopo il ricovero e tassi simili di malattia recentemente individuata negli stessi periodi. Era in trattamento un'alta percentuale di quelli con depressione persistente.
Freiheit EA dell’University of Calgary in Alberta e collaboratori hanno svolto uno studio di coorte per esaminare per trenta mesi l'associazione tra la stabilità dei sintomi depressivi e il declino cognitivo tra i pazienti sottoposti ad angiografia coronarica (Arch Gen Psychiatry. 2012 Mar;69 (3):244-55).
Hanno anche voluto esplorare se tutte le associazioni osservate erano modificate dalla presenza dell’allele ε4 dell’apolipoproteina E (APOE). Tutto ciò derivava dalla considerazione che i pazienti più anziani con malattia coronarica spesso sperimentano sintomi depressivi e sono vulnerabili a sviluppare un decadimento cognitivo.
Erano arruolati, quindi, dal 27 ottobre 2003 fino al 28 febbraio 2007 trecentocinquanta pazienti di sessanta anni o più anziani (73,7% maschi), sottoposti a cateterizzazione non di emergenza, senza una precedente rivascolarizzazione.
Nei modelli aggiustati i partecipanti con sintomi depressivi persistenti mostravano a trenta mesi un maggiore calo significativo di attenzione / funzione esecutiva (variazione media z del punteggio = -0.22), di apprendimento / memoria (-0.19), di fluidità verbale (-0.18) e di cognizione globale (variazione media del punteggio MMSE [Mini-Mental State Examination]= -0.99), rispetto ai partecipanti senza sintomi depressivi o solo al basale. Peraltro, i sintomi depressivi persistenti si associavano, dai dodici a trenta mesi dopo aggiustamento per i fattori socio demografici e clinici, con cali significativamente maggiori in tutte le misure cognitive. Per la cognizione globale era evidente un calo significativamente maggiore per i pazienti con i sintomi depressivi persistenti e per l'allele APOE ε4 (variazione media del punteggio MMSE = -2,93 [IC 95%= -4,40 a -1,45]).
In conclusione, i sintomi depressivi persistevano in alcuni pazienti con malattia coronarica, ponendoli a un rischio maggiore di declino cognitivo.
Häfner S dell’Institute of Epidemiology, Neuherberg – Germany e collaboratori hanno valutato i livelli di aldosterone e di renina in 1.743 (829 uomini, 914 donne) (Psychoneuroendocrinology. 2012 Feb;37 (2):230-7).
In effetti, gli Autori facevano notare come il RAAS (renin-angiotensin-aldosterone-system) fosse uno dei più importanti sistemi coinvolti nella patogenesi delle malattie cardiovascolari. Il suo ruolo nella risposta allo stress era stato generalmente trascurato, anche se la progressione delle malattie cardiovascolari era notevolmente aumentata alla presenza di stress e, soprattutto, di rischio di depressione. Così che, l’analisi cercava di valutare se l'attività del RAAS correlasse con la sintomatologia depressiva e con lo stress cronico. Si analizzava, quindi, se la risposta allo stress fosse alterata alla presenza della sintomatologia depressiva, scegliendo la vita da solo come paradigma dello stress cronico.
Gli Autori esaminavano il rapporto tra l’aldosterone e la renina con le diverse combinazioni del vivere da solo e della sintomatologia depressiva in tre diversi modelli di regressione multipla lineare aggiustati per età, sesso, livelli di creatinina, livelli di potassio, indice di massa corporea (BMI) e fattori bio-comportamentali. Né il vivere da solo né la sintomatologia depressiva da sola si trovavano associati con l'attivazione del RAAS, ma la combinazione di tutte e due si accompagnava a un aumento altamente significativo dell’aldosterone (p <0.01) e della renina (p = 0,03).
In conclusione, i risultati mostravano che la sintomatologia depressiva si associava con un’iperattività di risposta allo stress cronico. Insomma, in condizioni di stress cronico gli individui depressi mostravano un RAAS attivato. Tutto ciò avrebbe potuto spiegare il noto aumento del rischio degli esiti negativi delle malattie cardiovascolari in questo gruppo.
Frank Doyle del Royal College of Surgeons in Ireland e collaboratori hanno studiato tre diverse scale di sintomi della depressione e dell'ansia per determinare la loro validità predittiva sulla prognosi dell’ACS (acute coronary syndrome) in un campione nazionale (Psychosomatic Medicine. 2012 Aug 24).
Gli Autori arruolavano, così, 598 pazienti con sindrome coronarica acuta che avevano completato in 316 l'HADS-A e HADS-D (Hospital Anxiety and Depression Scales) e in 282 il BDI-FS (Beck Depression Inventory-Fast). La mortalità per tutte le cause era valutata a otto anni.
Durante il follow-up il 20% (121/598) dei partecipanti decedevano. Il modello a rischi proporzionali di Cox mostrava che l’HADS-D era predittiva di mortalità (Hazard Ratio [HR] = 1,11, IC 95%= 1,04-1,19) con un’associazione che rimaneva significativa dopo aggiustamento per i principali fattori clinici / demografici. L’HADS-A (HR = 0.96, IC 95%= 0,85-1,09) e la BDI-FS (HR = 0.99, IC 95%= 0,91-1,08), invece, non lo erano. I seguenti elementi della depressione derivanti dall’HADS-D predicevano anche la mortalità: "Mi diverto ancora di ciò che ho utilizzato per farlo " (HR = 1,38, IC 95%= 1,05-1,82), "Posso ridere e vedere il lato divertente delle cose " (HR = 1.48, IC 95%= 1,11-1,96), "Mi sento come se fossi rallentato " (HR = 1,66, IC 95%= 1,24-2,22) e "Non vedo l'ora di godere delle cose" (HR = 1.36, IC 95%= 1.08-1.72).
In conclusione, nei pazienti con sindrome coronarica acuta i sintomi depressivi legati all’anedonia (mancanza di godimento o di piacere) e di rallentamento fisico o cognitivo, come misurato dall’HADS-D, prevedevano la mortalità oltre gli otto anni per tutte le cause. Altri sintomi depressivi e di ansia non lo facevano. Pertanto, secondo gli Autori, sembrava che la predittività della prognosi nell’ACS dovesse essere dipendente dalle misure e dagli elementi utilizzati.
Amit J Shah dell’Emory University, Atlanta, GA e collaboratori hanno cercato di determinare con uno studio epidemiologico longitudinale l'associazione tra depressione unipolare e bipolare e una storia di tentativi di suicidio con la mortalità da IHD (ischaemic_heart_disease) e da CVD (Cardiovascular disease). (Arch Gen Psychiatry. 2011; 68:1135-1142).
I partecipanti erano giovani adulti degli Stati Uniti in cui si esaminavano anche eventuali differenze di sesso. Gli Autori, in effetti, ritenevano che, pur essendo nota l’associazione tra la depressione e l’aumento della morbilità e mortalità cardiovascolare, in pratica nei giovani non vi fossero informazioni utili in tal senso.
Erano, così, arruolati dalla terza (1988-1994) National Health and Nutrition Examination Survey 7641 adulti statunitensi di età compresa tra i diciassette e i trentanove anni. Le principali misure di esito erano costituite dalle malattie cardiovascolari e dalla mortalità da IHD. Un programma d’intervista diagnostica valutava la depressione unipolare / bipolare e una storia di tentativi di suicidio.
Dopo un follow-up medio di 14,9 anni, cinquantuno soggetti (lo 0,67%) decedevano per cause cardiovascolari e ventotto (lo 0,37%) per cardiopatia ischemica. La depressione (538 individui pari al 7,04%) e la storia di tentato suicidio (419 pari al 5,48%) comparivano associate a un aumentato rischio di morte per l’IHD, con rapporti hazard di 3,70 (IC 95%= 1,32-10,35) per la depressione e di 7.12 (2,67-18,98) per la storia di tentato suicidio. Le donne con depressione o con anamnesi di tentato suicidio presentavano un aggiustato rischio maggiore di tre volte per la CVD (hazard ratio aggiustato, 3.20 [IC 95%= 1,12-9,17]) e di quattordici per l’IHD (14.57 [2,65-80,10] ). I dati corrispondenti per gli uomini erano 2,37 (0,85-6,58) e 3,52 (1,05-11,76).
In conclusione, negli adulti di età inferiore ai quaranta anni la depressione e la storia di tentato suicidio erano in entrambi i sessi significativi predittori indipendenti di malattia cardiovascolare precoce e di mortalità per IHD.
Lo stesso Amit J Shah e il suo gruppo di studio, considerando poi che le giovani donne con malattia coronarica avevano tassi di depressione e rischio di eventi avversi più alti rispetto agli uomini della stessa età, hanno inteso valutare l’associazione di queste due patologie in ambo i sessi della stessa età e nelle donne anziane (J Am Heart Assoc. 2014; 3: e000741).
Esaminavano, così, 3.237 pazienti sottoposti ad angiografia coronarica per la valutazione della CAD e li hanno seguiti per una media di 2,9 anni. I sintomi depressivi erano valutati con il PHQ-9 (Patient Health Questionnaire) e la CAD in base alla sua presenza o assenza. Dopo aggiustamento multivariato per i fattori di rischio per CAD, i sintomi depressivi predicevano la presenza di CAD nelle donne d’età minore o uguale ai cinquantacinque anni (odds ratio = 1,07 95% intervallo di confidenza [IC]= 1,02-1,13 per ogni aumento di un punto di PHQ-9), ma non in quelle di età superiore e nei coetanei maschi. I sintomi depressivi predicevano un aumento del rischio di morte sempre nelle donne d’età minore o uguale ai cinquantacinque anni (hazard ratio aggiustato = 1,07, IC 95%= 1,02-1,14, per ogni aumento di un punto di PHQ-9), ma non negli altri gruppi con un p = 0.02 per l'interazione tra depressione e sesso e depressione ed età.
In conclusione, tra i pazienti con CAD sospetta o accertata, i sintomi depressivi erano associati con un aumentato rischio di morte, in particolare nelle giovani donne. Pertanto, questo gruppo poteva essere considerato particolarmente vulnerabile agli effetti avversi cardiovascolari della depressione.
Judith H. Lichtman dell’American Heart Association Statistics Committee of the Council on Epidemiology and Prevention and the Council on Cardiovascular and Stroke Nursing e collaboratori hanno esaminato le evidenze disponibili per poter indicare la depressione come fattore di rischio nella sindrome coronarica acuta (Circulation. 2014; 129: 1350-1369).
Quattro meta-analisi e cinquantatré studi individuali, di cui trentadue con associazione con la mortalità per tutte le cause, dodici con quella cardiaca e ventidue con i risultati compositi, incontravano i criteri d’inclusione per validità, coerenza, indipendenza e generalizzabilità. Si riscontrava l'eterogeneità tra gli studi in termini di composizione demografica dei campioni di studio, di definizione e di misurazione della depressione, della lunghezza del follow-up e delle covariate incluse nei modelli multivariati. Nonostante le limitazioni presenti in alcuni singoli studi, gli Autori identificavano associazioni generalmente coerenti tra la depressione e i risultati negativi.
In conclusione, nonostante l'eterogeneità degli studi pubblicati inclusi nella revisione, la preponderanza delle evidenze stimolava l'American Heart Association a sostenere la raccomandazione di elevare la depressione allo stato di un fattore di rischio per i risultati medici avversi nei pazienti con sindrome coronarica acuta.
In sintesi, quindi, gli Autori, considerata l'alta prevalenza di depressione nei pazienti con cardiopatia, indicavano necessaria una strategia di maggiore consapevolezza e di screening per la depressione nei pazienti con malattia coronarica. Di seguito, specificamente consigliavano:
- Screening di routine per la depressione nei pazienti con malattia coronarica in varie sedi sanitarie, tra cui l'ospedale, l'ambulatorio clinico del medico, il centro di riabilitazione cardiaca.
- Valutazione del paziente positivo allo screening da parte di un professionista qualificato nella diagnosi e nella gestione della malattia.
- Attento monitoraggio dei pazienti con malattie cardiache in trattamento per depressione per valutare, sul piano sia cardiovascolare e sia della salute mentale, l’efficacia e la sicurezza dei farmaci e il loro stato di adesione all’assistenza. Il monitoraggio della salute mentale, soprattutto durante il trattamento iniziale, non doveva essere limitato alla valutazione dei pazienti trattati con antidepressivi per possibile peggioramento della depressione o per previsione della suicidalità.
- Coordinamento delle cure tra gli operatori sanitari, ritenuto essenziale nei pazienti con combinata diagnosi di malattie medica e mentale.
Caroline A. Jackson dell’University of Queensland - Australia e collaboratori, considerando le evidenze di un’associazione più forte nelle classi più giovani tra depressione e ictus, ne hanno studiato l'effetto in un'ampia coorte di donne di media età (Stroke. 2013;44:1555-1560).
Gli Autori arruolavano dall’Australian Longitudinal Study on Women’s Health 10.547 donne di età compresa tra i quarantasette e i cinquantadue anni, senza una storia d’ictus. Le partecipanti erano intervistate ogni tre anni dal 1998 al 2010. A ogni sondaggio, il 24% circa delle donne era definito depresso. Durante il follow-up occorrevano 177 ictus e la depressione si dimostrava associata con un tasso più di due volte maggiore con l’ictus (odds ratio, 2,41; intervallo di confidenza 95%= 1,78-3,27). Il dato si attenuava dopo aggiustamento per l’età, lo stato socio - economico, lo stile di vita e i fattori fisiologici (odds ratio, 1,94; intervallo di confidenza 95%= 1,37-2,74).
In conclusione, la depressione si dimostrava un forte fattore di rischio per l’ictus nelle donne di media età e lo stile di vita e i fattori fisiologici ne offrivano parziale spiegazione.
Yong Gan dell’Huazhong University of Science and Technology, Wuhan, Hubie – China e collaboratori hanno prodotto un’aggiornata meta-analisi degli studi prospettici sull'associazione tra depressione e rischio di malattia coronarica (BMC Psychiatry (2014) 14:371).
S’includevano, quindi, nel follow-up di due - trentasette anni trenta studi prospettici di coorte con quaranta rapporti indipendenti per complessivi 893.850 partecipanti e 59.062 casi di CHD (coronary heart disease). Gli RR (relative risk) complessivi erano 1,30 (IC 95%= 1,22-1,40) per la CHD e 1,30 (IC 95%= 1,18-1,44) per il M.I. (myocardial infarction). Nell’analisi dei sottogruppi per durata di follow-up, il RR di CHD era 1.36 (IC 95%= 1,24-1,49) nei casi di meno dei quindici anni di follow-up e 1,09 (IC 95%= 0,96-1,23) per quelli di pari o più di quindici. Potevano sussistevano, però, potenziali bias di pubblicazione, ma la correzione non modificava in modo sostanziale la stima del rischio combinato.
In conclusione, i risultati dello studio suggerivano che la depressione era indipendentemente associata a un significativo aumento del rischio di malattia coronarica e d’infarto miocardico, portando a considerare la ricerca eziologica per le possibili implicazioni psicologiche.
Kristian Barlinn dell’University Hospital Carl Gustav Carus Dresden e collaboratori hanno sintetizzato i dati di studi di coorte per esplorare se gli individui depressi senza malattie cardiache e cerebrovascolari fossero a più alto rischio d’ictus (Neuropsychiatric Disease and Treatment 2015: 11 1–14). Nel complesso gli Autori identificavano ventotto studi di coorte con 681.139 partecipanti e 13.436 casi d’ictus (1,97%). La stima del rischio complessivo rivelava un suo aumento per la depressione [rischio relativo 1.40, IC 95% (intervallo di confidenza)= 1,27-1,53; P= 0,0001]. Con l’esclusione degli incidenti d’ictus verificatisi nei primi anni del follow-up, il potenziale dell’associazione rimaneva significativo (rischio relativo 1,64, IC 95%= 1,27-2,11; P= 0,0001). Quest’associazione positiva perdurava anche dopo aver considerato solo gli studi con individui con malattia cardiaca, esclusi al basale (rischio relativo 1,43, IC 95%= 1,19-1,72; P, 0,0001).
In conclusione, secondo gli Autori, la prospettica associazione tra depressione e aumento del rischio d’ictus, dimostrata per la prima volta in questa meta-analisi, non sembrava, quindi, guidata dalla preesistenza di malattie clinicamente evidenti cerebrovascolari e neppure cardiovascolari o da ictus silente.
Paola Gilsanz dell’Harvard T. H. Chan School of Public Health, Boston, MA e collaboratori hanno svolto uno studio per chiarire se il rischio d’ictus potesse persistere nei malati, anche dopo remissione dei sintomi depressivi che nel malato hanno un valore dinamico (J Am Heart Assoc. 2015; 4: e001923)
Erano, così, intervistati, ogni due anni dal 1998 al 2010, 16.178 partecipanti dell’Health and Retirement Study, al basale senza ictus e non istituzionalizzati.
Il rischio d’ictus era elevato nel gruppo con sintomi depressivi stabilmente alti (hazard ratio aggiustato 2,14, IC 95%= 1,69-2,71) o in remissione (hazard ratio aggiustato 1,66, IC 95% 1,22-2,26), rispetto a quello senza sintomi o stabilmente bassi. La stabilità dei sintomi alti depressivi permetteva di prevedere l’ictus in tutti i sottogruppi. La remissione dei sintomi depressivi accresceva il rischio dell’ictus tra le donne (hazard ratio aggiustato 1,86, IC 95%= 1,30-2,66) e i partecipanti bianchi non-ispanici (hazard ratio aggiustato 1,66, IC 95%= 1,18-2,33) ed era marginalmente associata tra gli ispanici (hazard ratio aggiustato 2,36, IC 95%= 0,98-5,67).
In conclusione, lo studio riportava che i sintomi depressivi persistentemente elevati si associavano a un aumentato rischio d’ictus. Peraltro, il rischio rimaneva elevato anche in remissione dei sintomi nel corso di un periodo di due anni, suggerendo meccanismi eziologici cumulativi che collegavano la depressione all’ictus.
Harm W. J. van Marwijk della VU University Medical Center, Amsterdam - The Netherlands e collaboratori hanno voluto determinare se nelle cure primarie dei pazienti anziani il MDD (major depressive disorder) fosse un fattore di rischio indipendente degli eventi cardiovascolari (Cardiovascular Disorders (2015) 15:40).
Hanno, così, valutato per due anni nei Paesi Bassi 143 pazienti di cure primarie con depressione e 139 controlli, abbinati per età, superiore ai cinquantacinque anni, e sesso. Trentaquattro partecipanti sperimentavano un evento cardiovascolare e il 71% era depresso. Il 20,1% aveva il MDD (27/134) e il 6,6% (9/137) ne era privo. Il MDD era associato a un hazard ratio di 2,83 (valore p 0,004, IC 95%= 1,32-6,05) per gli eventi cardiovascolari. Dopo aggiustamento per i farmaci cardiovascolari, l'hazard ratio era 2.46 (IC 95%= 1,14-5,30).
In conclusione, nei pazienti anziani delle cure primarie nel follow-up di due anni il MDD aumentava il rischio al basale per la malattia cardiovascolare rispetto ai controlli, di là dai ben noti fattori di rischio.
Benjamin I. Goldstein dell’University of Toronto, Ontario – Canada e collaboratori, sulla base degli studi scientifici hanno indicato le raccomandazioni da prendere nei confronti dei disturbi dell'umore come fattori di rischio moderato, indipendente delle malattie cardiovascolari (Circulation. 2015; 132: 965-986).
Il gruppo di esperti prendeva spunto dagli orientamenti integrati del 2011 “Expert Panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents” in cui s’individuavano, di fatto, diverse condizioni mediche predisponenti a un’aterosclerosi accelerata con inizio della CVD (cardiovascular disease). In effetti, una coorte di uno studio del 2011 con più di 7.000 giovani adulti statunitensi sotto i trenta anni faceva verificare che una storia di depressione o di tentato suicidio nelle donne giovani erano stati il fattore numero uno come rischio di morte per occlusione coronarica e nei maschi giovani il numero quattro come fattore di rischio. Gli Autori ricordavano come in tutto il mondo la depressione maggiore rappresentasse la principale causa di disabilità tra gli adolescenti e il disturbo bipolare la quarta. Pertanto, poiché le malattie cardiovascolari potevano iniziare precocemente nella vita, stimolavano una maggiore consapevolezza e riconoscimento dei disturbi dell'umore tra i giovani.
Dopo aver analizzato in modo sistematico le ricerche pubblicate nei meriti, confermavano che gli adolescenti con depressione maggiore o disturbo bipolare avevano più probabilità dei diversi fattori di rischio di malattie cardiovascolari, come l’ipertensione, l’ipercolesterolemia, l'obesità soprattutto viscerale, il diabete mellito di tipo 2 e l’aterosclerosi.
Infine, elaboravano anche la stratificazione del rischio e la gestione delle strategie di prevenzione e cura per i giovani in queste condizioni.
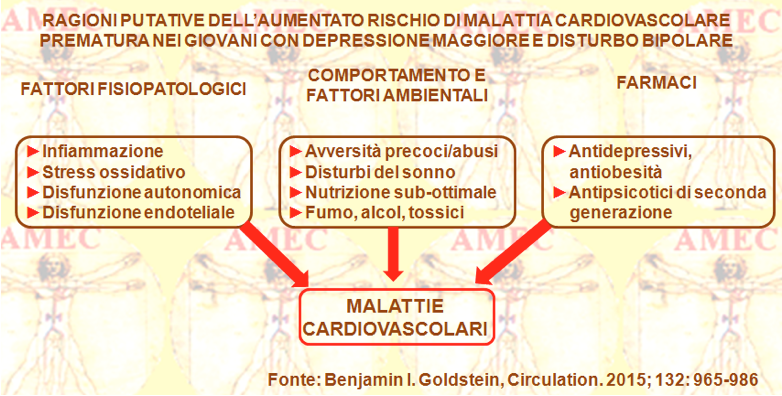
L'obiettivo generale della dichiarazione degli studiosi era di aumentare la consapevolezza e il riconoscimento del MDD e del BD tra i giovani e le condizioni a rischio moderato per l'inizio della CVD.
Renaud Péquignot INSERM U970, Paris Cardiovascular Research Center, Paris e collaboratori hanno voluto quantificare con uno studio prospettico osservazionale l'associazione negli anziani tra il corso dei sintomi depressivi e il primo evento di malattia coronarica e d’ictus (J Am Geriatr Soc 64:118–125, 2016).
Tutto ciò perché i sintomi depressivi negli anziani tendevano a variare nel tempo e per contribuire a chiarire il ruolo di fattore eziologico della depressione nella CVD.
Gli Autori, così, tra il 1999 e il 2001 selezionavano in modo casuale 9.294 partecipanti delle liste elettorali di tre grandi città francesi, sottoponendoli, in seguito, a visite di controllo per più di dieci anni.
Le persone di età compresa tra i 73.8 + 5,4 anni erano 7.313 con il 36,6% di maschi. Erano al basale senza storia di malattia coronarica, ictus o demenza. Dopo un follow-up medio di 8,4 anni (DS 2,3), si verificavano 629 primi eventi di CHD o d’ictus. Dopo aggiustamento per le caratteristiche socio-demografiche e i fattori di rischio vascolare, per ogni visita di studio supplementare con HLDS (High levels of depressive symptoms) le possibilità complessive di malattia coronarica e d’ictus aumentavano di 1.15 volte (IC 95%: 1.06 - 1,25). I risultati rimanevano invariati in caso d’invalidità e di assunzione di antidepressivi al basale e durante il follow-up.
In conclusione, gli anziani con HLDS in diverse occasioni mostravano oltre i dieci anni un aumento sostanziale del rischio di malattie cardiache e d’ictus.
Ibhar Al Mheid dell’Emory University Hospital in Atlanta e collaboratori hanno cercato portare maggiore luce sulla relazione tra i sintomi depressivi e le malattie cardiache studiando 965 persone, libere da cardiopatia, senza diagnosi preliminare di un disturbo affettivo, psicotico o ansia (J Am Coll Cardiol. 2016;67 (2):232-234).
Gli Autori erano motivati dai dati che confermavano l’aumento del rischio di malattie cardiache e di altri disturbi fisici nella depressione che, peraltro, determinava comunemente i peggiori risultati nei cardiopatici e in altre condizioni. Inoltre, ben il 20 per cento delle persone ricoverate in ospedale per un attacco cardiaco riferiva sintomi depressivi, mentre i pazienti con malattia di cuore dimostravano un rischio maggiore di tre volte di sviluppare la depressione.
I ricercatori rinvenivano irrigidimento delle arterie e infiammazione, primi indicatori di malattia cardiaca in concomitanza con il peggioramento dei sintomi depressivi, soprattutto nelle persone inattive. In effetti, facevano notare che lo stress psicologico innescava una cascata di risposte fisiologiche, tra cui l’attivazione dell'asse ipotalamo-ipofisi, e un aumento degli ormoni adrenocorticotropi. Ciò contribuiva, quindi, a uno squilibrio tra il sistema nervoso simpatico e il parasimpatico con possibile stimolazione dello stress ossidativo e dei segnali dell’infiammazione, potendo, di certo, accelerare la disfunzione metabolica e vascolare con esito nell'aterosclerosi.
In definitiva, però, la depressione è una malattia mentale curabile che può essere gestita già nell’ambito delle cure primarie da un medico di medicina generale, ma che solo in certi casi particolari richiede la cura di uno specialista per una psicoterapia, per una CBT (cognitive behavioral therapy), o un trattamento farmacologico.
In quest’ultimo caso è disponibile un certo numero di classi di farmaci come:
- Gli SSRI (Selective serotonin reuptake inhibitors).
- Gli MAOI (Monoamine oxidase inhibitors).
- Gli antidepressivi triciclici.
- Gli antidepressivi atipici.
- Gli SNRI (Selective serotonin and norepinephrine reuptake inhibitors).
Ogni classe di antidepressivi agisce su un neurotrasmettitore diverso e può aumentare i pensieri di suicidio nei primi mesi del trattamento. Il malato può sperimentare comunemente effetti collaterali negativi meno gravi come: mal di testa, sudorazioni notturne, nausea, agitazione, problemi sessuali, secchezza delle fauci, costipazione.
Qualsiasi disturbo, compresa l’intenzione d’interrompere la cura, deve, comunque, essere prontamente comunicato al medico per i dovuti interventi.
Vanno sempre considerati attentamente, peraltro, programmi di dieta salutare e di esercizio fisico.
In linea generale gli inibitori selettivi della ricaptazione della serotonina, in particolare il citalopram e la sertralina, sono generalmente ben tollerati. Essi sono efficaci e sicuri nei cardiopatici, ma bisogna sempre considerare il rischio d’interazioni farmacologiche.
Gli antidepressivi triciclici e gli inibitori della monoaminossidasi sono, invece, farmaci controindicati nei pazienti con CVD.
È bene anche ricordare il rischio di usare il clopidogrel in combinazione con farmaci come l'omeprazolo, ketoconazolo, fluoxetina, e fluvoxamine. In effetti, questi farmaci sono inibitori del CYP2C19 e possono, quindi, ridurre l'effetto del clopidogrel, inibendo la conversione nel suo metabolita attivo. Inoltre, l'aggiunta di un forte inibitore del CYP2D6, come la fluoxetina o la paroxetina, potrebbe aumentare gli effetti del metoprololo, che è un substrato del CYP2D6.
In definitiva, quindi, per curare la depressione nei pazienti con CVD la sertralina e il citalopram possono essere utilizzati in modo sicuro con un minimo rischio di sanguinamento. Il citalopram è uno degli agenti più studiati con efficacia e tollerabilità provate nel postinfarto. Il primo ha interazioni farmacologiche trascurabili, anche se è un debole inibitore del CYP2D6 e può aumentare gli effetti del metoprololo per cui deve essere monitorato. Tutti gli SSRI sono associati, comunque, a un aumentato rischio di sanguinamento nei pazienti sottoposti a terapia antiaggregante.
Una buona dieta e un esercizio fisico adeguato, salutare stile di vita comportamentale, possono, di certo, essere adottati nella depressione così come nella CHD. Possono essere considerati come aiuto terapeutico anche gli acidi grassi marini n-3 (EPA e DHA).
A proposito di quanto riportato, Blumenthal JA del Duke University Medical Center, Durham, North Carolina USA e collaboratori hanno voluto valutare l'efficacia dell’esercizio fisico e dei farmaci antidepressivi nella depressione e sui biomarcatori cardiovascolari nei pazienti depressi con malattia coronarica (J Am Coll Cardiol. 2012 Sep 18;60 (12):1053-63).
Gli Autori arruolavano, così, centouno pazienti ambulatoriali con malattia coronarica e sintomi depressivi gravi, randomizzandoli a quattro mesi di esercizio aerobico (3 volte / settimana), sertralina (50-200 mg / die), o placebo.
Dopo sedici settimane tutti i gruppi mostravano un miglioramento dei punteggi della depressione. I partecipanti sottoposti all'esercizio aerobico (media -7.5; intervallo di confidenza95%: da -9.8 a -5.0) e alla sertralina (media -6.1; intervallo di confidenza95%: -8.4 a -3.9) raggiungevano le maggiori riduzioni dei sintomi depressivi rispetto a quelli trattati con placebo (media -4.5; intervallo di confidenza95%: -7.6 a -1.5; p = 0,034). L’esercizio e la sertralina dimostravano la stessa efficacia nel ridurre i sintomi depressivi (p = 0,607) e tendevano a tradursi in un maggiore miglioramento della variabilità della frequenza cardiaca rispetto al placebo (p = 0,052). L’esercizio, però, faceva raggiungere maggiori miglioramenti nella variabilità della frequenza cardiaca rispetto al sertralina (p = 0,093).
In conclusione, sia l’esercizio e sia la sertralina determinavano nei pazienti con malattia coronarica una maggiore riduzione dei sintomi depressivi rispetto al placebo. Pertanto, l’evidenza che i trattamenti attivi potevano anche migliorare i biomarcatori cardiovascolari suggeriva che essi potevano avere un effetto benefico sui risultati clinici e sulla qualità della vita.
Carney RM della Washington University School of Medicine, St Louis, Missouri e collaboratori, proprio in rapporto all’aumentato rischio di mortalità nei pazienti con malattia coronarica con depressione e alla sua riduzione in caso di trattamento efficace, hanno inteso determinare se i marcatori del rischio cardiaco potessero predire la scarsa risposta (Psychosom Med. 2016 Jan;78 (1):49-59).
Erano, quindi, trattati fino a sedici settimane con sola terapia cognitivo-comportamentale, o in combinazione con un antidepressivo, centocinquantasette pazienti con malattia coronarica stabile ed episodio depressivo maggiore da moderato a grave. Si valutavano al basale e dopo sedici settimane di trattamento: la depressione, l'attività fisica, la qualità del sonno, gli ormoni tiroidei (tiroxina totale [T4] e T4 libero) e i marcatori infiammatori del sangue (proteina C-reattiva, interleuchina-6, fattore di necrosi tumorale).
I punteggi medi (SD) del Beck Depression Inventory erano 30,2 (8,5) al basale e 8.5 (7.8) alla 16^ settimana. Più del 50% dei partecipanti incontrava i criteri per la remissione della depressione (17-punti dell’Hamilton Rating Scale for Depression≤7) a sedici settimane. Solo il T4 libero al basale faceva prevedere scarsa risposta al trattamento della depressione dopo aggiustamento per i potenziali confondenti (p = 0,004). Il miglioramento della qualità del sonno (p = 0,012) e il livello di attività fisica (p = 0,041) correlava con il miglioramento della depressione. Nessuno dei marker infiammatori prediceva la depressione post-trattamento o si modificava con la depressione.
In conclusione, il livello dell’ormone tiroideo (T4) faceva prevedere il risultato del trattamento della depressione. Il miglioramento della depressione correlava con quello del sonno e dell'attività fisica.
A loro volta, BL Alderman del The State University of New Jersey, USA e collaboratori hanno fatto completare a cinquantadue partecipanti a due sessioni a settimana per due mesi a un addestramento di trenta min di meditazione FA (focused-attention) e a trenta min di moderata intensità di esercizio aerobico (Translational Psychiatry (2016) 6, e726).
Ciò era motivato dagli studi neuroscientifici sull’aumento della neurogenesi nel cervello adulto a seguito dell’addestramento mentale e fisico conseguito attraverso l'esercizio aerobico.
Dopo l'intervento, gli individui con disturbo depressivo maggiore (MDD; n = 22) riportavano un significativo minor numero di sintomi e pensieri meditativi depressivi. Gli individui tipicamente sani (n = 30), inoltre, riferivano sintomi depressivi minori al follow-up.
In conclusione, i dati indicavano un miglioramento delle risposte neurali durante il rilevamento e la risoluzione degli stimoli contrastanti.
