NOTIZIARIO Novembre 2012 N°9
COMPLESSITÀ DELL’OBESITÀ
La prognosi
A cura di:
Giuseppe Di Lascio §
Susanna Di Lascio***
Con la collaborazione di:
La prognosi dell’obesità
La prevenzione rimane la formula più intelligente e conveniente nella lotta all’obesità perché migliora la salute a un costo inferiore. Peraltro, si stima che l'obesità è responsabile di un costo per la collettività sempre in aumento e che varia ora nei vari Paesi dall’uno al 3% della spesa sanitaria totale. Negli Stati Uniti, poi, corrisponderebbe al 5 . 10%. Gli adulti obesi hanno, in effetti, più presenze annuali negli ospedali, più visite ambulatoriali, più prescrizioni di farmaci costosi, ma anche peggiore qualità della vita. Peraltro, meno del 10% degli obesi o delle persone in sovrappeso dai quaranta ai quarantanove anni di età vedono ripristinare un peso corporeo normale dopo i quattro anni.

Purtroppo, negli anziani l'obesità aggrava il declino della funzione generale e fisica correlato all'età, anche nei termini delle capacità mentali. Si aprono, quindi, quadri di fragilità, di compromissione della qualità della vita con frequente necessità d’istituzionalizzazione nelle case di cura. Considerate tali premesse, il fenotipo futuro più comune di fragilità potrebbe essere l’anziano adulto, obeso, disabile e con decadimento cognitivo. Pur tuttavia, anche se l'obesità rappresenta un’importante causa di disabilità negli adulti più anziani, dagli studi clinici si ricava poca evidenza sui benefici e sui rischi derivati dagli interventi sulla perdita di peso. Questo dato, in effetti, rende controverso l'approccio clinico nella programmazione della riduzione del peso dei soggetti più anziani. Peraltro, in tal caso potrebbe essere difficile raggiungere la perdita di peso con successo a causa d’indovati comportamenti. Sussiste anche la grande preoccupazione che la perdita di peso potrebbe peggiorare la fragilità, accelerando quella sarcopenia prevalentemente legata alla perdita muscolare dell’anziano.
Aumento di peso e rischio di limitazioni nelle attività della vita quotidiana
K. Backholer della Monash University, Melbourne, Australia e collaboratori hanno esaminato la relazione tra peso normale, sovrappeso e obesità di tutte le classi con il rischio di disabilità, definita come riduzione delle capacità nelle attività della vita quotidiana (ADL). Gli Autori hanno compiuto una ricerca sistematica della letteratura, identificando otto studi trasversali e quattro longitudinali, paragonabili per meta-analisi. Hanno incluso ulteriori quattro studi trasversali e uno longitudinale per la revisione qualitativa. I risultati della meta-analisi degli studi trasversali rivelavano un aumento graduale del rischio nelle limitazioni ADL per il sovrappeso (1,04, intervallo di confidenza al 95% [IC] 1,00-1,08), per l'obesità di classe I (1,16, 95% IC 1,11-1,21 ) e per l’obesità di classe II + (1,76, 95% CI 1,28-2,41), rispetto al peso normale. La metanalisi degli studi longitudinali dimostrava una relazione graduale simile. Pur tuttavia, la portata di questo rapporto era leggermente maggiore per tutte le categorie d’indice di massa corporea. Gli Autori, sulla base dei loro risultati, concludevano, quindi, che l'aumento del peso corporeo aumentava il rischio di disabilità in modo graduale, ma anche sottolineavano la necessità di ulteriori studi con metodiche e popolazioni più numerose (Obesity Reviews Volume 13, Issue 5, pages 456–468, May 2012).
Giro vita come migliore spia per il rischio di salute dell’obeso
Ian Janssen del Queen's University, Kingston, Canada e colleghi in uno studio della National Health and Nutrition Examination Survey hanno affrontato la questione del giro vita, come predittivo del rischio di salute per l’obeso (Am J Clin Nutr March 2004 vol. 79 no. 3 379-384).
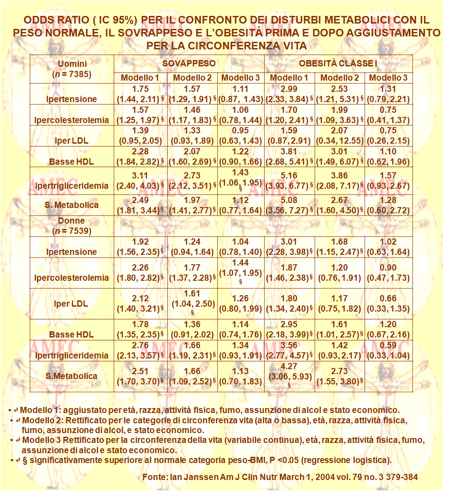
Hanno, infatti, studiato 14.924 partecipanti adulti dei settori della sanità nazionale e del third National Health and Nutrition Examination Survey, raggruppati in categorie di BMI (Body Mass Index) e WC (waist circumference), in conformità con i National Institutes of Health cutoffs. Prima e dopo aggiustamento per la WC, l’odds ratio per l'ipertensione, la dislipidemia e la sindrome metabolica erano confrontati con il sovrappeso, l’obesità e il peso normale. La BMI e la WC erano inclusi nel modello di regressione come variabili continue per la previsione dei disordini metabolici. Salvo poche eccezioni, i soggetti obesi e in sovrappeso avevano una maggiore probabilità di essere ipertesi, dislipidemici e con sindrome metabolica, rispetto ai normopeso.
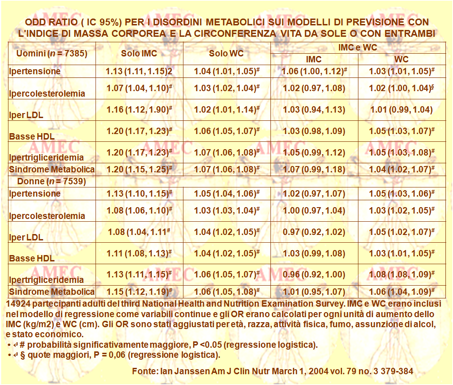
Dopo aggiustamento per la categoria normale o con alta WC, le probabilità di comorbidità, anche se attenuate, rimanevano più elevate nei soggetti in sovrappeso e negli obesi, rispetto ai soggetti normopeso. Tuttavia, dopo aggiustamento per la WC, come variabile continua, le probabilità d’ipertensione, di dislipidemia e della sindrome metabolica risultavano simili in tutti i gruppi. Quando la WC e la BMI erano utilizzate come variabili continue nel modello di regressione stessa, la WC da sola era un predittivo significativo di comorbidità. In conclusione, secondo i risultati ottenuti, la WC, e non la BMI, chiarirebbe il legame dell'obesità con il rischio per la salute. Così, per un dato valore della WC le persone in sovrappeso e obese avrebbero rischi per la salute paragonabili a quelle normopeso. Tuttavia, quando la WC veniva dicotomizzata come normale o alta, l’indice di massa corporea rimaneva un predittivo significativo.
La circonferenza della vita sarebbe, quindi, un forte predittivo di morbilità, maggiore della BMI. Vi è, peraltro, un crescente interesse per quanto riguarda il deterioramento cognitivo e la demenza negli anziani sugli effetti dei fattori di rischio modificabili, come l'obesità. In effetti, l'obesità della mezza età, e più precisamente l'obesità centrale, è considerata ormai anche un rischio a lungo termine di demenza.
Circonferenza fianchi, altezza e rischio di diabete di tipo 2
Nonostante i numerosi studi epidemiologici sulla relazione tra diabete di tipo 2 (T2DM) e la circonferenza fianchi o l'altezza, M. Janghorbani dell’Isfahan University of Medical Sciences, Iran e collaboratori hanno ritenuto i risultati ancora inconsistenti (Obesity Reviews Volume 13, Issue 12, pages 1172–1181, December 2012). Gli Autori hanno, così, eseguito una revisione sistematica e una meta-analisi degli studi osservazionali pubblicati nei meriti, valutando quanto emerso dalle banche dati on-line fino al gennaio 2012. Hanno, quindi, calcolato il pool dei rischi relativi (RR) e gli intervalli di confidenza al 95% (IC) con un modello degli effetti casuali. Hanno incluso diciotto studi (nove trasversali e nove di coorte), con 250.497 partecipanti e 7.765 casi di diabete di tipo 2. La circonferenza fianchi risultava inversamente associata all’aumento del rischio di diabete tipo 2 negli uomini (sintesi RR [IC 95%] 0.60 [0.45, 0.80]) e nelle donne (0,54 [0,42, 0,70]). Questi risultati erano coerenti sia negli studi trasversali sia in quelli di coorte. L'associazione inversa tra altezza e diabete di tipo 2 si osservava solo nelle donne (sintesi RR [IC 95%] 0,83 [0,73, 0,95]). Pertanto, gli Autori affermavano che la loro meta-analisi sosterrebbe con forza la relazione inversa tra la circonferenza fianchi e il rischio di diabete di tipo 2 negli uomini e nelle donne. L'associazione inversa tra altezza e rischio era significativo solo nelle donne
Rapporto vita/altezza come migliore strumento di screening per i fattori di rischio cardiometabolico
Dal loro canto, M. Ashwell dell’Ashwell, Herts, UK e collaboratori, proprio con l’obiettivo di differenziare il potenziale di screening per gli adulti di diverse nazionalità del WHtR (waist-to-height ratio) e della WC (waist circumference) per il rischio cardiometabolico e per il confronto con la BMI (body mass index), hanno intrapreso una revisione sistematica e una meta-analisi (Obes Rev. 2012 Mar;13(3):275-86. doi: 10.1111/j.1467-789X.2011.00952.x.). Gli studi considerati avevano utilizzato le curve del ROC (receiver operating characteristics) per valutare il potere discriminatorio degli indici antropometrici negli adulti con ipertensione, diabete di tipo 2, dislipidemia, sindrome metabolica ed esiti generali cardiovascolari (CVD). Trentuno casi incontravano i criteri d’inclusione. Con l’utilizzo dei dati concernenti tutti i risultati, come media all'interno del gruppo di studio, il WHtR aveva maggiore potere discriminatorio significativo, rispetto alla BMI. Nei confronti della BMI, la WC migliorava la discriminazione degli esiti avversi del 3% (P <0.05), mentre il WHtR portava il miglioramento al 4-5% (p <0,01). Come dato ancora più importante, l'analisi statistica dello studio in differenza di AUC mostrava in entrambi i sessi il WHtR significativamente migliore della WC per il diabete, l'ipertensione, le malattie cardiovascolari e per tutti i risultati (P <0.005). Per la prima volta, una robusta evidenza statistica di studi che avevano coinvolto più di 300.000 adulti di diversi gruppi etnici, mostrava per la rilevazione dei fattori di rischio cardiometabolico in entrambi i sessi la superiorità del WHtR oltre la WC e l’indice di massa corporea. Il rapporto vita/altezza dovrebbe, pertanto, essere considerato come lo strumento ottimale di screening.
Misure dell’adiposità a confronto per il rischio nella post-menopausa
Arthur Hartz dell’University of Utah e collaboratori, per entrare nel dibattito continuo su quale misura di adiposità possa rappresentare il fattore di rischio migliore, hanno confrontato le associazioni di 14 esiti di salute con una combinazione di quattro misure di adiposità: indice di massa corporea (BMI), rapporto vita-fianchi (WHR), circonferenza vita e rapporto vita/altezza (JCEM 2012 97: 227-233; doi:10.1210/jc.2011-1151).
I dati sono stati ricavati dallo WHI (Women's Health Initiative), uno studio prospettico su donne arruolate dal 1993 al 1998 in quaranta centri clinici in tutti gli Stati Uniti per un follow-up di otto anni. Gli Autori hanno utilizzato modelli di regressione per verificare, dopo aggiustamento per un certo numero di variabili relative alle caratteristiche demografiche e comportamentali di salute, l'associazione delle varie misure di adiposità con gli esiti.
Le 141.652 donne in post-menopausa e di età compresa tra i cinquanta e i settantanove anni erano esaminate secondo i criteri dello Women's Health Initiative con verifica di decesso e di otto condizioni mediche.
Le misure per definire l’obesità erano più fortemente associate con il diabete, l'ipertensione, l’artroprotesi, le colecistopatie. Erano, invece, moderatamente correlate all’infarto miocardico, al cancro endometriale e alla morte. Si dimostrava meno robusta l'associazione con il cancro del colon, l'ictus e il cancro al seno. Le associazioni erano quasi identiche per la circonferenza vita e per il rapporto vita/altezza. Per la maggior parte dei risultati, il giro vita si rilevava fattore di rischio individuale più forte del BMI o del WHR. Tuttavia, il BMI e il WHR erano, in base al rischio d’ipertensione o di diabete, la combinazione di misura di adiposità più utile per la stratificazione delle partecipanti.
Valore predittivo per eventi cardiovascolari e mortalità dei diversi gradi di obesità
Schneider HJ della Ludwig-Maximilians University Munich, Germany e collaboratori hanno voluto confrontare le associazioni di varie misure di obesità con gli eventi cardiovascolari e la mortalità, ritenendo la problematica ancora non ben chiara (J Clin Endocrinol Metab, April 2010, 95(4):1777–1785).
Gli Autori hanno, a questo scopo, analizzato due studi di coorte tedeschi, il DETECT e lo SHIP, compresi nelle cure primarie della popolazione generale. Hanno esaminato 6.355 soggetti del DETECT per un follow-up medio di 3.3 anni e 4.297 dello SHIP per 8.5. Hanno, quindi, misurato l'indice di massa corporea (BMI), la circonferenza vita (WC), il rapporto vita-altezza (WHtR) e vita-fianchi (WHR) e seguito la mortalità cardiovascolare e per tutte le cause e l'endpoint composito d’incidente d’ictus, d’infarto miocardico o di morte per cause cardiovascolari. Entrambi gli studi, privi di eterogeneità, dimostravano un'associazione positiva dell'endpoint composito con il WHtR ma non con la BMI.
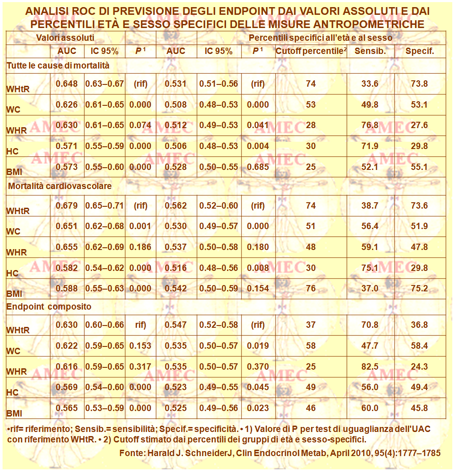
Il rischio relativo nel più alto quartile, rispetto al più basso, specifico per il sesso e l’età del WHtR, della WC, del WHR e della BMI, dopo aggiustamento per i fattori confondenti multipli, era: per la mortalità cardiovascolare pari a 2.75 (intervallo di confidenza 95%, 1.31-5.77), 1,74 (0,84-3,6), 1,71 (0,91-3,22) e 0,74 (0,35-1,57) rispettivamente; per la mortalità per tutte le cause 1,86 (1,25-2,76), 1,62 (1,22-2,38), 1.36 (0.93-1,69) e 0,77 (0,53-1,13). Per l’endpoint composito, invece, erano 2,16 (1,39-3,35), 1,59 (1,04-2,44), 1,49 (1,07-2,07) e 0,57 (0,37-0,89) rispettivamente. Le analisi separate per sesso e per fasce di età davano risultati paragonabili. Analisi più caratteristiche indicavano il WHtR più specifico per la previsione di questi endpoint. In conclusione, secondo questi risultati la WHtR rappresenterebbe il miglior predittivo del rischio cardiovascolare e della mortalità, seguito dalla WC e dal WHR, mentre l'uso della BMI sarebbe scoraggiato.
Difatti, quest’ultima non distingue il sovrappeso da causa muscolare da quello da accumulo di grasso. Peraltro, è il grasso viscerale, piuttosto che quello sottocutaneo, il responsabile dell’aumento della secrezione degli acidi grassi liberi, dell’iperinsulinemia, dell’insulino-resistenza, dell’ipertensione e della dislipidemia, noti fattori di rischio cardiovascolare.
Indice di massa corporea materna e rischio di schizofrenia nella prole
La schizofrenia, dal greco σχίζειν (dividere) e φρήν (mente), di solito cronica, rappresenta forse la più grave malattia neuropsichiatrica della vita adulta. Essa è un disturbo mentale caratterizzato da uno squilibrio dei processi mentali e da una scarsa reattività emozionale. I sintomi più comuni sono allucinazioni uditive, deliri paranoidi o bizzarri, oppure disorganizzazione del linguaggio e del pensiero. Si accompagna anche a una significativa disfunzione sociale o professionale. L'apertura del quadro sintomatologico occorre in genere in età adulta, con picco d’incidenza tra i quindici e ventiquattro anni, con una prevalenza globale una tantum di circa 0,3-0,7%. La diagnosi si basa sull’osservazione del comportamento e sulle esperienze riportate dal paziente. La genetica, l’ambiente, la neurobiologia e i processi psicologici e sociali sembrano coprire un ruolo importante nella sua patogenesi. Alcune droghe, peraltro, sembrano causare o peggiorare i sintomi. Attualmente è considerata come un disturbo dello sviluppo della connettività neuronale, collegato a meccanismi che coinvolgono la neurotrasmissione dopaminergica e quella glutammatergica. Il cardine del trattamento è un farmaco antipsicotico che sopprime principalmente la dopamina, e talvolta la serotonina, attraverso l'attività del recettore. Nel trattamento rivestono anche un ruolo importante la psicoterapia e la riabilitazione professionale e sociale. Nei casi più gravi, in cui vi sia il rischio per sé e gli altri, può rendersi necessario il ricovero coatto, attualmente adottato meno frequentemente di una volta e, comunque, gestito in forma breve. I malati spesso presentano comorbidità, tra cui la depressione maggiore e i disturbi d'ansia. Frequente è l’abuso di sostanze, i problemi sociali, come la disoccupazione di lunga durata, la povertà e lo stato di senza fissa dimora. L'aspettativa di vita media delle persone con la malattia, per un aumento dei problemi di salute fisica e un tasso di suicidio più elevato pari a circa il 5% dei casi, è inferiore dai dodici ai quindici anni, rispetto alla popolazione normale. Secondo l’OMS (Organizzazione Mondiale della Sanità), la schizofrenia nella classe di età tra i quindici e i quarantaquattro anni è l’ottava principale causa di DALY (Disability Adjusted Life Years) a livello mondiale. A tutto oggi, diverse evidenze suggeriscono che le malattie croniche fisiche e neuropsichiatriche degli adulti pongono le loro radici nei primi anni di vita. In effetti, alterazioni nello sviluppo fetale corrisponderebbero a un aumentato rischio di disturbi cardiovascolari e metabolici nella vita adulta. Così per la schizofrenia ci sono prove di alterazioni nello sviluppo neuronale. Invero, l’aumento del rischio della malattia tra gli individui con basso peso alla nascita suggerirebbe che la stessa possa essere collegata con perturbazioni dello sviluppo fetale. Peraltro, un’ampia letteratura mette in relazione anche vari fattori materni e ostetrici con un aumento del rischio in età adulta. Ad esempio, sono stati descritti il diabete gestazionale, la pre-eclampsia, il distacco placentare, la nascita prematura, l’asfissia neonatale. Dal punto di vista materno, lo stato nutrizionale e quello della composizione corporea rappresentano importanti condizioni per la crescita fetale e il suo sviluppo neurologico. Recentemente la letteratura ha riportato l’associazione tra BMI materna e i vari esiti della gravidanza. Questi includono, in effetti, la preeclampsia, la morte fetale e le malformazioni congenite.
G. M. Khandaker1 dell’University of Cambridge, UK e collaboratori hanno, sulla base delle premesse riportate, ricercato i database pube e Base che comprendessero gli studi nei meriti, effettuando una revisione qualitativa per il riscontro di eterogeneità (Obesity reviews (2012) 13, 518–527). Gli Autori hanno, così, analizzato quattro studi con 305 casi di schizofrenia e di riscontro 24.442 controlli. L’obesità materna con BMI pregravidica superiore a ventinove o trenta in due coorti di nascita era associata al rischio maggiore di due o tre volte della malattia nella prole adulta, rispetto a madri con basso o medio indice di massa corporea. Peraltro, sia la BMI precoce sia quella in gravidanza aumentavano il rischio di schizofrenia nella prole. I risultati discrepanti di uno studio erano attribuibili alle caratteristiche del campione selezionato e ad altri fattori.
Impatto dell'obesità infantile sulla morbilità e mortalità dell’adulto
Nel corso degli ultimi decenni, la prevalenza del sovrappeso e dell’obesità nella popolazione pediatrica è aumentata in modo sostanziale con previsione di un’allarmante crescita progressiva. Essa, com’è abbastanza noto, a causa soprattutto dell’accresciuto rischio di malattia cardiovascolare, è un fattore predittivo dell’aumento del tasso di morte. Peraltro, nell’obesità infantile si delinea presto il futuro profilo dei fattori di rischio cardiovascolare che si osserva frequentemente negli adulti obesi. Esso comprende, di fatto, un aumentato tasso d’ipertensione, di dislipidemia e di diabete di tipo 2. Nei confronti dei propositi di prevenzione e di salute pubblica appare, quindi, interessante poter determinare se il divenire adulto non obeso può invertire gli effetti negativi del sovrappeso o dell’obesità infantile o se l’adiposità infantile aumenta il rischio cardiovascolare indipendentemente dalla BMI dell’adulto.
Park MH dell’UCL Institute of Child Health, London, UK e collaboratori, con l'obiettivo di valutare se l'obesità infantile fosse un fattore di rischio per le malattie dell’adulto, indipendentemente dal suo indice di massa corporea (BMI), hanno compiuto un’ampia ricerca in letteratura di tutti gli studi pubblicati con misura della BMI in età pediatrica dai due ai diciannove anni e con descrizione delle malattie in età adulta (Obes Rev. 2012 Nov;13(11):985-1000). I dati sono stati sintetizzati in modo narrativo. Dai trentanove studi inclusi nella revisione si evinceva l’associazione tra la BMI infantile e il diabete di tipo 2, l’ipertensione e la malattia coronarica. Pochi studi avevano esaminato le associazioni indipendenti della BMI dell’adulto, dimostrando che le dimensioni degli effetti erano attenuate in analisi di regressione standard dopo aggiustamento per la stessa BMI. Comunque, anche se vi era un corpo coerente di prove per le associazioni tra la BMI infantile e gli esiti cardiovascolari, vi era, però, una mancanza di evidenza sugli effetti indipendenti della BMI dell’adulto. Gli studi, peraltro, avevano tentato di esaminare gli effetti indipendenti, con regolazione standard per la BMI dell’adulto, che, piuttosto, era soggetta a un eccesso di modifica con problematicità d’interpretazione. Gli Autori, pertanto, convenivano nell’affermare la necessità di ulteriori studi con l’utilizzo di tecniche di analisi e di modelli più robusti per stabilire se l'obesità infantile sia davvero un fattore di rischio indipendente per la malattia degli adulti.
Normalizzare peso e altro del giovane con S.M. per la sua salute in età adulta
La sindrome metabolica (MetS) è definita da un raggruppamento di molteplici alterazioni metaboliche, tra cui l'obesità, l’insulino-resistenza, la dislipidemia, l’ipertensione e l’iperglicemia. A seguito degli studi sin’ora eseguiti, è derivato il consenso tra gli studiosi che nell’età pediatrica, indipendentemente dall’instabilità della sindrome stessa, risulta di fondamentale importanza la possibilità di previsione del suo profilo futuro nell’adulto.
Costan G. Magnussen e dell’University of Turku, Finland e collaboratori
hanno su tale aspetto voluto valutare nei giovani e negli adulti l'effetto della risoluzione della MetS sull’IMT (intima-media thickness) dell’arteria carotide e sul DM2 (diabetes mellitus).

Tutto ciò in considerazione dell’evidenza che le malattie cardiometaboliche dell’adulto traggono spesso le radici nei giovani con MetS, senza, però, il riscontro di una certa dimostrazione della loro riduzione in caso di scomparsa della sindrome stessa. Da due studi prospettici di coorte, il Bogalusa Heart Study e il Cardiovascular Risk in Young Finns Study, sono stati, quindi, selezionati 1.757 soggetti di età dai nove ai diciotto anni, riesaminandoli dopo 14-27 anni (J Am Coll Cardiol. 2012;60(17):1631-1639).
I partecipanti, con stabilita presenza di tre componenti (bassi livelli di colesterolo HDL, trigliceridi alti, glicemia alta, pressione arteriosa alta o alto indice di massa corporea) erano classificati in base alla definizione della MetS al basale e al follow-up. Erano anche esaminati in riguardo al rischio di diabete di tipo 2 e alla presenza di IMT alto.
I casi con MetS iniziale e al follow-up presentavano un rischio superiore di 3.4 volte (intervallo di confidenza 95%: 2,4-4,9) di IMT alta e di 12,2 (intervallo di confidenza 95%: 6,3-23,9) di diabete di tipo 2 in età adulta, rispetto a chi non aveva la sindrome. Invece, quelli che l‘avevano risolta in gioventù mostravano nell'età adulta rischi simili a chi non l’aveva in occasione dei riferimenti temporali di studio (p> 0.20 per tutti i confronti). In conclusione, gli Autori sulla base dei loro risultati si sentivano autorizzati ad affermare che i giovani con sindrome metabolica, pur essendo ad aumentato rischio di alta IMT e di diabete di tipo 2 da adulti, normalizzando gli indici patologici, potevano ridurre lo stesso a livello dei coetanei normali.
Da notare che in precedenza gli stessi Koskinen J e Magnussen CG con lo stesso gruppo avevano studiato la struttura e la funzione della parete arteriosa
dopo il recupero dalla sindrome metabolica nel cardiovascular risk in Young Finns Study (Circulation. 2010 Jan 26;121(3):392-400. Epub 2010 Jan 11). In particolare avevano valutato se il recupero spontaneo dalla sindrome, definita secondo l'International Diabetes Federation, potesse ottenere un effetto positivo sulle proprietà vascolari, stabilendo le associazioni tra i fattori di stile di vita e di risoluzione. Per questo gli Autori, nel 2001 e con riesame al follow-up del 2007, avevano misurato con l'ecografia lo spessore intima-media della carotide, la sua distensibilità e la dilatazione dell’arteria brachiale flusso-mediata in 1.673 soggetti di 31,5 + / -5,0 anni d’età dello studio di coorte Young Finns Study. Al basale non si erano osservate differenze di spessore intima-media e di distensibilità carotidea o di dilatazione flusso-mediata tra il gruppo di recupero con la sola MetS di base e quelli con incidente solo al follow-up o di persistenza sia al basale e al follow-up. Dopo sei anni il gruppo di recupero aveva presentato minore spessore dell’intima-media (media + /-SEM, 0,62 mm + / -0,01 vs 0.68 + / -0,01, p = 0.0009) e più alta distensibilità carotidea (1,98 + / -0,07% / mm Hg vs 1,56 + / -0,04% / mm Hg, P = 0,001), rispetto al gruppo con persistenza della sindrome. La dilatazione flusso-mediata era stata anche migliore, rispetto al gruppo di controllo (9,91 + / -0,51% vs 8,57 + / -0,12%, p = 0.03 ). Il gruppo di recupero, inoltre, nei sei anni di follow-up aveva ridotto la progressione dello spessore intima-media, rispetto al gruppo con persistenza (0.036 + / -0.005, rispetto a 0,079 + / -0,010 mm, P = 0.001) e cambiamento della ridotta distensibilità dell'arteria carotide, rispetto al gruppo d’incidente (-0,12 + / - 0,05% / mm Hg, rispetto a -0,38 + / -0,10% / mm Hg, P = 0.03). Le differenze nei livelli di distensibilità delle arterie carotidi si erano, inoltre, attenuate (P = 0,11) dopo l'inclusione dei modelli di cambiamento di peso. Il recupero della MetS era decorso in parallelo con le riduzioni significative della circonferenza addominale, che era apparsa indipendentemente correlata con una maggiore attività fisica e con la crescente attenzione alle abitudini di salute durante il follow-up. In conclusione, secondo gli Autori, la riconversione alla normalità della MetS dei giovani adulti si era associata nel follow-up di sei anni del loro studio con effetti positivi sulle proprietà vascolari.
Dal loro canto Mandy Ho del Children's Hospital at Westmead in Australia e collaboratori, notando la mancanza di una revisione sistematica sugli effetti degli interventi stile di vita nei riguardi degli esiti cardiometabolici nei bambini e adolescenti dai diciotto anni in giù, in sovrappeso o obesi, hanno identificato nella letteratura trentotto studi disponibili da sette database che ne confrontavano l'efficacia (Pediatrics. 2012;130:e1647-e1671). Di questi trentatré avevano dati completi per la meta-analisi sulla variazione del peso, quindici segnalavano i lipidi sierici, l’insulina a digiuno o la pressione sanguigna. Tra gli studi di confronto lo stile di vita comportava una significativa perdita di peso in base alla BMI (body mass index, ADM [weighted mean difference], -1,25 kg / m 2; intervallo di confidenza al 95% [IC], da -2,18 -0,32 kg / m 2) e BMI z score (WMD, -0,10, 95% IC, -0,18 a -0,02), anche se con una significativa eterogeneità.
Rispetto alle cure tradizionali o agli interventi minimali, i provvedimenti di stile di vita producevano un miglioramento della BMI fino a un anno, sia immediato (WMD, -1,30 kg / m 2, 95% IC, -1,58 a -1,03 kg / m 2) sia dopo trattamento (WMD, -0,92 kg / m2, 95 % IC, da -1,31 a -0,54). Gli individui del gruppo d’intervento sullo stile di vita perdevano anche il 3,2% (95% IC, 1.39% - 5,01%) in più del grasso corporeo, rispetto agli altri.
Inoltre, il gruppo dello stile di vita dimostrava un miglioramento dei valori del colesterolo a bassa densità (WMD, -0,30 mmol / L, 95% IC, -0,45 a -0,15 mmol / L), dei trigliceridi (WMD, -0,15 mmol / L, 95% IC, -0,24 a -0,07 mmol / L), dell’insulina a digiuno (WMD, -55,1 pmol / L, 95% IC, -71,2 a -39,1 pmol / L) e della valutazione del modello omeostatico dell’insulino-resistenza (WMD, -2,32; 95% IC, -3,25 a -1,39). Così pure, migliorava fino a un anno rispetto al basale la pressione arteriosa, sia diastolica (WMD = -1,78 mm Hg, 95% IC, -2,88 a -0,67 mm Hg; I2 = 62%) sia sistolica (WMD = -3,40 millimetri Hg, IC 95%, - 5,19 a -1,61 mm Hg; I2 = 80%). Nessuna differenza si riscontrava nei riguardi delle HDL. Tuttavia, la pressione arteriosa diastolica mostrava il cambiamento favorevole solo negli studi della durata di sei mesi o più brevi, mentre quella sistolica solo in quelli di durata di un anno o più. Gli Autori, comunque, riconoscevano alcune limitazioni della meta-analisi, tra cui l'inserimento dei soli studi in lingua inglese, peraltro di qualità non ottimale, l'alto grado di eterogeneità clinica e statistica e l’inadeguata comunicazione dei dati. Pur tuttavia, i risultati incoraggiavano, di certo, per il miglioramento degli effetti cardiometabolici i programmi di stile di vita nel trattamento dell'obesità infantile, soprattutto nella componente alimentare e dell’esercizio fisico.
Eccesso di peso ed esiti d’ictus: il paradosso dell’obesità nello studio TEMPiS
L'obesità è, di certo, uno dei fattori di rischio ben noti in prevenzione primaria delle malattie cardiovascolari tra cui l’ictus. Pur tuttavia, nei pazienti con ictus o TIA l'impatto degli esiti secondari fatali e non fatali funzionali del sovrappeso è meno stabilito.
Sulla base di ciò, Doehner W del Charité Universitätsmedizin Berlin e collaboratori hanno voluto valutare l'associazione tra la BMI (body mass index) con la mortalità e con il risultato funzionale non-fatale nei pazienti con ictus acuto o TIA (transient ischaemic attack) (Eur Heart J 2012; DOI:10.1093 Oct 16).
Gli Autori, hanno, quindi, studiato in un’analisi post hoc 4.428 pazienti con ictus o attacco acuto ischemico transitorio, tratti dal TEMPiS (Telemedical Project for Integrative Stroke Care). Si tratta, invero, di uno studio prospettico, multicentrico, non randomizzato con il confronto del trattamento dell'ictus acuto negli ospedali con unità TeleStroke e ospedali senza cura specializzata. I pazienti inclusi erano ricoverati in ospedale entro tre giorni dalla comparsa dei deficit neurologici acuti e sospetto ictus cerebrovascolare, classificati come lievi con non più di un deficit, moderati con due sintomi, gravi con tre sintomi e molto gravi con quattro sintomi. Dei 4.428 pazienti il 70% presentava infarti cerebrali ischemici, l'8% emorragia intracranica e il 22% un TIA. L'indice di massa corporea era disponibile in 1.521 pazienti, il 34%, classificati come sottopeso (BMI <18.5), normali (BMI 18,5 <25), in sovrappeso (BMI da 25 a <30), con obesità (BMI da 30 a <35), con obesità avanzata (BMI ≥ 35 kg / m2 ) e senza valutazione del peso corporeo. Dopo trenta mesi le misure di outcome erano tutte le cause di mortalità e gli esiti non fatali: ictus ricorrente, necessità di assistenza istituzionale, riduzione funzionale (indice Barthel <60, punteggio modificato di Rankin> 3).
Il rischio di mortalità era inferiore nei pazienti in sovrappeso [hazard ratio (HR): 0,69, intervallo di confidenza 95% (IC): ,56-,86) e ancora più basso negli obesi (HR: 0,50, IC 95%: 0,35-0,71) e in quelli molto obesi (HR: 0.36, 95% IC: 0,20-0,66.] rispetto a quelli con normale BMI. Gli esiti funzionali non fatali e le recidive seguivano lo stesso modello inverso: i pazienti sottopeso avevano i peggiori risultati, ma i pazienti obesi esiti migliori, rispetto ai pazienti con normale BMI, tutti con p <0.01. Dopo aggiustamento per i diversi fattori di confondimento gli obesi dimostravano un minor rischio per l’endpoint combinato di morte o di assistenza istituzionale (OR: 0,60, IC 95%: 0,38-0,92), di morte o di alta dipendenza (OR: 0,60, IC 95%: 0,39-0,91) e di morte o di recidiva (OR: 0,56, IC 95%:. 0,37-0,86). La mortalità era significativamente più bassa nei pazienti obesi (indice di massa corporea > 30 kg / m2), rispetto ai pazienti con peso normale (HR: 0,70, IC 95%: 0,50-0,98). I pazienti sottopeso, invece, avevano sistematicamente i rischi più elevati per tutti gli endpoint. In conclusione, l’eccesso di peso e l’obesità determinerebbero una migliore sopravvivenza e migliori risultati combinati con l’ictus o il TIA, rispetto ai pazienti con BMI <25 kg / m 2, secondo una relazione inversa già nota come paradosso dell'obesità. Difatti, nello studio la mortalità risultava nei pazienti sottopeso pari al 61,1% e diminuiva con l'aumento della BMI con il 34,7% dei normopeso, il 24,5% dei sovrappeso, il 18,6% degli obesi, il 13,3% dei molto obesi.
Obesità e polmone
Comunemente si ritiene che l'obesità influenzi negativamente la funzione polmonare e si associ al rischio di malattia polmonare. Il parallelo aumento constatato sia per l’obesità sia per l’asma suggerisce, peraltro, che le due condizioni patologiche possano avere dei legami d’interdipendenza e, anzi, che possano determinare un peggioramento vicendevole. Comunque, l'obesità e il controllo inadeguato dell'asma si associano entrambi alla scarsa qualità della vita e a un elevato onere economico per la salute pubblica.
Ma quali sono le condizioni che legano causalmente le due malattie?
Possono errori della gravida e alterazioni intrauterine rivestire un ruolo per l’asma e l’obesità della prole?
Invero, l'asma tende ad assumere un quadro clinico più grave negli obesi. In effetti, gli obesi hanno volumi polmonari di piccole dimensioni con calibro delle vie aeree ridotto e resistenza delle vie aeree aumentata. Peraltro, l’aspettativa di vita è diminuita sia nell’obesità sia nelle malattie croniche polmonari.
Di recente P. E. Marik dell’Eastern Virginia Medical School, Norfolk, VA, USA ha coniato il termine MOHS (malignant obesity hypoventilation syndrome) per descrivere una grave malattia multisistemica a causa degli effetti diffusi dell’obesità (Obes Rev. 2012 Oct;13(10):902-9.). I pazienti per il loro stato di obesità hanno: una grave ipoventilazione con ipertensione sistemica, il diabete, la sindrome metabolica, l'ipertrofia ventricolare sinistra con disfunzione diastolica, l’ipertensione polmonare e la disfunzione epatica. L’Autore ha precisato che questa sindrome non è spesso riconosciuta poiché i medici non tendono culturalmente a definire le associazioni tra i molteplici problemi medici dei pazienti obesi. Invece, a causa delle conseguenze della diagnosi ritardata e della morbidità progressiva, tutti i pazienti con un indice di massa corporea superiore ai 40 kg m2 dovrebbero essere sottoposti allo screening per la MOHS. La sua gestione, peraltro, include misure a breve termine per migliorare le condizioni di salute dei pazienti e a lungo termine per raggiungere la perdita di peso duratura. La chirurgia bariatrica inverte o migliora le molteplici disfunzioni metaboliche e di organo della MOHS e nei pazienti dovrebbe essere presa in seria considerazione.
Tali considerazioni dell’Autore derivavano dal fatto di aver notato un numero crescente di pazienti ricoverati nel proprio reparto di terapia intensiva (ICU) con insufficienza respiratoria ipercapnica e disfunzione d'organo multisistemica, correlate all'obesità (J Intensive Care Med May 6, 2012 0885066612444261). Aveva, di seguito controllato le cartelle cliniche di tutti i pazienti con un indice di massa corporea (BMI) superiore ai 40 kg/m2 e una PaCO2 superiore ai 45 mm Hg, ricoverati nell’arco di più di otto mesi, escludendo i casi con malattia muscolo-scheletrica o polmonare intrinseca o con storia di fumo di più di venti pacchetti/anno. Sessantuno pazienti, pari allo 8% di tutti i ricoveri, incontravano i criteri d’inclusione per lo studio. La BMI media dei pazienti, nel 77% femmine e nel 92% neri, era 48,9 ± 8,6 kg/m2, mentre l’età media 59 ± 11; 47. Tutti i malati erano ricoverati in terapia intensiva per insufficienza respiratoria ipercapnica. Peraltro, avevano una storia di sei ricoveri medi nel corso degli ultimi due anni e nel 75% dei casi era stata erroneamente diagnosticata e trattata la broncopneumopatia cronica ostruttiva (BPCO) / asma, mentre nello 86% si era ricorsi ai diuretici per l’insufficienza cardiaca congestizia. Tutti erano diabetici di tipo 2 con la sindrome metabolica e in tre si era ricorsi alla tracheotomia al momento del ricovero, con necessità di ventilazione meccanica. Tutti i restanti pazienti erano stati trattati con pratiche non invasive e BiPAP (bilevel positive airway pressure), mentre ventitré pazienti in mancanza di BiPAP avevano richiesto la ventilazione meccanica. Sette pazienti avevano, di poi, eseguito una tracheotomia. Sulla base di anomalie inspiegabili dei test di funzionalità epatica, trentanove pazienti, pari al 64%, avevano ricevuto diagnosi presuntiva di NASH (nonalcoholic steatohepatitis). I test di funzionalità polmonare in tutti i pazienti esaminati erano indicativi di un pattern restrittivo. Con l'ecocardiografia quarantatré, pari al 71% dei pazienti, avevano l’ipertrofia ventricolare sinistra e trentasette, pari al 61%, presentavano le caratteristiche della disfunzione diastolica del ventricolo sinistro. Quarantasette, pari al 77% de totale, facevano rilevare l’ipertensione polmonare, in venticinque casi da moderata a grave (pressione sistolica polmonare> 45 mmHg). Tutti i pazienti avevano un’elevata proteina C-reattiva (9,4 ± 6,9 mg / dl), e, a eccezione di uno solo, erano carenti di vitamina “D” (13,5 ± 8,5 ng / mL). Undici, pari al 18%, decedevano durante il ricovero. In conclusione, l’Autore si sentiva autorizzato ad affermare che la MOHS è una seria malattia multisistemica con un alto tasso di mortalità, relativamente comune, ma spesso mal diagnosticata e non adeguatamente trattata.
Nell’ambito di tali dati si è inserito lo studio di certo interesse di Sharry Kahlon dell’University of Alberta e collaboratori con cui gli Autori hanno voluto esaminare l'impatto dell'obesità sulla mortalità a breve termine nei pazienti ospedalizzati con polmonite (Clinical Microbiology and Infection. doi: 10.1111/j.1469-0691.2012.04003.x). Hanno, così, raccolto per due anni i dati clinici e radiografici prospetticamente a tutti gli adulti consecutivi ricoverati con polmonite in sei ospedali di Edmonton, Alberta, Canada. Hanno, quindi, identificato 907 pazienti con indice di massa corporea (BMI, kg/m2) raccolti e classificati come sottopeso (BMI <18.5), normali (da 18,5 a <25), in sovrappeso (da 25 a <30) e obesi (> 30). Nel complesso, il 65% era> 65 anni, il 52% era di sesso femminile e il 15% riferiva una recente perdita di peso. Ottantaquattro, il 9%, erano sottopeso, 358, il 39%, normali, 228, il 25%, in sovrappeso e 237, il 26%, obesi. Due terzi avevano avuto una grave polmonite (63% PSI Classe IV / V) e 79, il 9%, erano deceduti. La mortalità ospedaliera era stata maggiore tra coloro che erano sottopeso (12 [14%]), rispetto ai normali (36 [10%]), ai sovrappeso (21 [9%]) o agli obesi (10 [4%], p <0,001). Rispetto a quelli di peso normale, nell’analisi di regressione logistica multivariata i pazienti obesi avevano mostrato tassi significativamente più bassi di mortalità in ospedale: odds ratio aggiustato (OR), 0.46, 95% IC, 0,22-0,97; p = 0,04. Tuttavia, rispetto ai pazienti con peso normale, né i sottopeso (OR aggiustato, 1.13, 95% IC, 0,54-2,4; p 0,7), né quelli in sovrappeso (OR aggiustato, 0.94, 95% IC, 0,52-1,69, p 0,8) erano stati associati alla mortalità in ospedale. In conclusione, nei pazienti ospedalizzati con polmonite, l'obesità si dimostrava indipendentemente associata a una minore mortalità a breve termine. Ciò portava gli Autori a suggerire un effetto protettivo della BMI> 30 kg/m2 pur richiedendo il dato una migliore comprensione meccanicistica.
Obesità nei cani correlata alla disfunzione metabolica
L’obesità canina si associa allo sviluppo d’insulino-resistenza, dislipidemia e ipertensione lieve, ma senza nozione certa dell’esistenza o prevalenza di sindrome metabolica.
Asta Tvarijonaviciute dell’University of Murcia, Spain e collaboratori hanno esaminato trentacinque cani obesi prima e dopo la perdita percentuale media di peso del 29%, in un range dal 10 al 44% (BMC Veterinary Research 2012, 8:147).
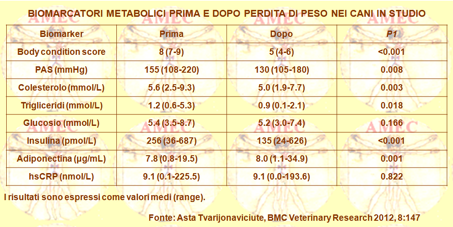
I criteri diagnostici dell’International Diabetes Federation erano modificati per definire l’ORMD (obesity-related metabolic dysfunction) canina con inclusa la misura dell’adiposità con un punteggio di nove punti della BCS [body condition score], della pressione arteriosa sistolica, del colesterolo plasmatico a digiuno, dei trigliceridi plasmatici e della glicemia a digiuno. Era misurata la massa corporea totale dei grassi mediante la DEXA (Dual Energy X ray Absorptiometry), l’adiponectina totale, l’insulina a digiuno e la PCR ad alta sensibilità. La pressione arteriosa sistolica (p = 0.008), il colesterolo (P = 0.003), i trigliceridi (p = 0,018) e l’insulina a digiuno (p <0.001) diminuivano tutti dopo la perdita di peso, mentre l'adiponectina plasmatica totale aumentava (p = 0.001). Tuttavia, la hs-CRP non cambiava con la perdita di peso. Peraltro, prima della perdita di peso, sette cani rispondevano alla definizione ORMD e non presentavano alcuna differenza della massa grassa totale, rispetto a quelli che non soddisfacevano i criteri. Tuttavia, l’adiponectina plasmatica era inferiore (P = 0.031) e la concentrazione plasmatica dell'insulina era maggiore (p = 0,030) nei cani ORMD.
In questo studio circa il 20% dei cani obesi soffriva di ORMD con la caratteristica ipoadiponectinemia e iperinsulinemia. Ciò suggeriva che i cani possono sviluppare la sindrome metabolica con problemi sulla salute dell’obesità, similarmente agli esseri umani. Il punto chiave è, però, che il problema può essere risolto con la perdita di peso di successo, come suggerimento prioritario per i proprietari degli animali domestici.
La 32^ Giornata Mondiale dell'Alimentazione
In calce a tutte le notizie sino a ora riportate e con valore non del tutto indipendente e distaccato dalla complessità dell’obesità, ma in via collaterale e complementare, è interessante ricordare il drammatico problema della fame nel mondo. A tal proposito, il 16 ottobre 2012 si è celebrata la “Giornata Mondiale dell'Alimentazione”, proprio con l’obiettivo principale di un’informazione consapevole per collaborare alla lotta contro questo male antico dell’umanità.
Gli ultimi dati dimostrano progressi di riduzione del fenomeno. Infatti, dal miliardo circa del 1990 di soggetti denutriti si è passati a stime degli 868 milioni di oggi. Il primo obiettivo di sviluppo del millennio per il 2015 è, peraltro, quello di dimezzare la diffusione della fame sul pianeta. Di certo, i cambiamenti climatici, la scarsità d'acqua, l'impoverimento della qualità del suolo, la perdita della biodiversità, le guerre pongono dei limiti difficili da superare. In ballo ci sono anche le quantità di cibo consumato o sprecato. Occorrono, pertanto, sistemi di sicurezza alimentare globali, cooperazione tra i vari Stati, realizzazione di ambienti favorevoli per la produzione sostenibile, sostegno della produzione su piccola scala.
José Graziano da Silva, direttore generale della Fao, alla sessione d’apertura della CFS (Committee on World Food Security) ha affermato che “Nel rinnovare e rafforzare l’impegno a raggiungere l’Obiettivo del Millennio sulla riduzione della fame, bisogna anche guardare oltre a esso, verso un’eradicazione totale della fame nel mondo, perché quando si parla di fame, l’unico numero accettabile è ‘zero’.
Di certo interesse è il fatto che i governi delle nazioni importatrici si sono trovati in condizioni di grandi difficoltà. Alcuni di questi, come ad esempio la Cina, hanno reagito cominciando a comprare o a prendere in affitto terreni in altri Paesi sui quali produrre cibo per i propri fabbisogni, secondo il fenomeno del ‘Land Grabbing’, rendendo ancora più fragili le economie locali basate sulla piccola agricoltura.
Ma come superare le difficoltà?
Il WWF pone fiducia in un sistema alimentare basato sull’ecoagricoltura, come documentata dai rapporti internazionali sull’argomento.
Gianfranco Bologna, Direttore Scientifico del WWF Italia, spiega che devono istaurarsi pratiche agricole nel rispetto della biodiversità locale, dei regimi idrici, della rigenerazione del suolo e di tutti quei servizi che gli ecosistemi offrono al benessere umano.

