NUOVE OPPORTUNITA’ PER TRATTARE LA STENOSI AORTICA SEVERA IN ANZIANI INOPERABILI: LA T.A.V.I. (TRANSCATHETER AORTIC VALVE IMPLANTATION)
Giancarlo Gambelli* – Roberto Violini**
* Già Primario Cardiologo Ospedale G.B.Grassi, Ostia-Roma
** Direttore UOC Cardiologia Interventistica, Azienda Ospedaliera S. Camillo-Forlanini - Roma
L’allungamento della vita media dell’uomo è stato accompagnato da un sensibile aumento dell’incidenza della valvulopatia stenosante aortica di tipo degenerativo e da una serie di patologie o comorbidità che, a loro volta, facilitano l’usura e la degenerazione dell’apparato valvolare aortico. Diabete, ipertensione arteriosa sistemica, insufficienza renale cronica, dislipidemia, vasculopatia ostruttiva coronarica carotidea e periferica, insufficienza cardiaca sono appunto le principali espressioni delle comorbidità che possono variamente coesistere nei soggetti con età >80aa.
La storia naturale della stenosi aortica è caratterizzata da una lunga fase di latenza asintomatica, che, però, quando viene interrotta da angina pectoris, sincope o insufficienza cardiaca, ha una prognosi infausta nell’arco di 3-5 anni 1.
L’unico provvedimento efficace in questi malati è la sostituzione della valvola aortica stenotica e calcifica. Del resto questa, in molti casi, va incontro ad una progressiva riduzione dell’area, mediamente di 0,12 cm²/anno, con un aumento del gradiente trans valvolare di 10-15 mmHg/anno, ma in altrettanti casi mostra una evoluzione più lenta o assente, in modo da vanificare ogni previsione2 . Nello stato reale delle cose, dopo sostituzione valvolare aortica, l’età di per sé rappresenta un rischio di morte meno rilevante dell’atteso, oscillando fra il 5% negli >65 anni e il 2,3% negli <65aa3. Comporta, invece, un rischio maggiore la sopravvivenza a 5 ed a 10 anni dopo la sostituzione valvolare, che in gruppi eterogenei oscilla fra il 75% ed il 60%, rispettivamente4. In sostanza, l’età di 80 anni non rappresenta una controindicazione di per sé all’intervento, ma è la concomitanza di più fattori che rende spesso “proibitivo” il ricorso alla chirurgia. Con l’avanzare dell’età aumenta il numero di questi fattori concomitanti, i quali finiscono con il condizionare eccessivamente le scale di rischio più usate (EuroSCORE5; STS predicted risk of mortality6, Ambler risk score7 e con il dare più peso all’età che ai singoli fattori biologici. La conclusione è che, in una popolazione in cui la durata della vita media aumenta, è sempre più numerosa la quota di pazienti con SA severa che vengono rifiutati dalla cardiochirurgia: proprio per questi si apre oggi l’alternativa della TAVI.
Il primo impianto di protesi aortica per via percutanea è stato eseguito da Alain Cribier nel 20028, dopo lunghi anni di sperimentazione in laboratorio. Il principio di tale procedura mirava a realizzare una valvola aortica biologica all’interno di uno stent espandibile con pallone da posizionare perfettamente sul piano valvolare aortico, all’interno della valvola nativa stenotica. I dispositivi protesici attualmente dotati di marchio CE sono almeno dieci, ma i più diffusi, sui quali si sono sviluppate una grande esperienza ed un’ampia letteratura sono:
1) Core Valve Revalving System9, costituito da tre lembi di pericardio suino montati su un cestello autoespandibile di nitinol (Fig 1); è impiantabile per via retrograda trans-femorale, trans-ascellare, trans-aortica; è disponibile nelle dimensioni di 23-26-29-31 mm e necessita di un introduttore di 14-18F. Nella protesi si distinguono tre parti: inferiore che esercita una forza radiale contro la valvola nativa malata per dare una fissazione stabile della protesi; una parte centrale contenente la valvola biologica; una parte superiore allargata per fissare la protesi all’aorta ascendente ed allinearla ad essa.
2) Valvola di Edwards Sapien 310, costituita da tre lembi di pericardio bovino montati su uno stent di cromo cobalto espandibile con palloncino (Fig 2); è impiantabile per via retrograda o anterograda (trans-apicale); è disponibile nelle dimensioni di 23-26-29 mm e necessita di introduttori di 14-16 F. E’ dotata di un “gonnellino” esterno, nella sua parte inferiore, per minimizzare i rigurgiti perivalvolari.
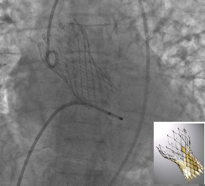
Figura 2- Aortografia dopo corretto posizionamento di protesi Sapien 3 aortica senza residua insufficienza valvolare. E’ visibile anche la punta dell’elettrocatetere del pace maker temporaneo. Nel riquadro in basso a destra, immagine della protesi montata su stent espanso. Nella parte bassa è visibile il “gonnellino” che provvede a migliorare la apposizione dello stent sull’anello nativo, limitando ulteriormente il piccolo rigurgito paraprotesico.
La misurazione dell’anello aortico per selezionare le dimensioni della protesi si effettua con l’ecocardiografia transesofagea e soprattutto con l’angio-CT cardiosincronizzata.
Nella maggior parte dei casi, la procedura di impianto della bioprotesi è preceduta da una valvuloplastica con pallone per facilitare il passaggio attraverso la valvola nativa stenotica. Il rilascio della Sapien è effettuato con pacing ventricolare rapido per ridurre il flusso trans valvolare ad evitare la migrazione della protesi verso l’aorta durante la manovra.
Il corretto allineamento del dispositivo rispetto al piano valvolare e agli osti coronarici viene monitorato con la fluoroscopia e l’aortografia; talvolta si ricorre alla ecocardiografia trans-esofagea.
All’approccio transapicale vengono avviati quei malati rifiutati dalla cardiochirurgia, nei quali l’approccio transarterioso è sconsigliato o impossibile per severa arteriopatia11. La percentuale dei successi è comunque superiore al 90%, come per l’approccio trans femorale; in ogni caso il successo è influenzato dalla corretta selezione dei pazienti, dalla disponibilità di imaging di alta qualità in sala operatoria, da una naturale curva di apprendimento.
Il primo studio randomizzato di oltre 1000 pazienti è stato il PARTNER12-16 con risultati noti ormai a 5 anni15,16: un gruppo B12 di 358 pazienti inoperabili avviati a terapia medica ottimale o semplice valvuloplastica oppure a TAVI transfemorale (TAVI-TF), ha mostrato un netto vantaggio della mortalità a 12 mesi nel sottogruppo TAVI TF (30,7% vs 50,7%, p<0,001), anche se con ictus o complicanze vascolari più frequenti (11,6% vs 4,5%, p=0,04). In questi pazienti la sopravvivenza a 5 anni è stata del 28,2% (sottogruppo TAVI-TF) e del 6,4% nel sottogruppo in terapia medica15 . Nel gruppo A13 sono stati raccolti 699 pazienti operabili sia con sostituzione valvolare chirurgica (AVR), sia con TAVI-TF che con TAVI transapicale (TAVI-TA). Il confronto TAVI/AVR non ha mostrato differenze significative di mortalità a 1 anno,né a 5 anni16; mentre nel confronto TAVI-TA/TAVI-TF a 6 mesi si è riscontrata una minore sopravvivenza nel primo sottogruppo (58% con TA vs 90,2% con TF)14, anche se il primo sottogruppo presentava un rischio basale più elevato.
Dopo la procedura è prudente un breve soggiorno in Unità di Terapia Intensiva o sub intensiva per la sorveglianza degli accessi arteriosi, delle eventuali alterazioni del ritmo cardiaco e dei parametri emodinamici, della funzione renale.
Le complicanze peri-procedurali sono: infarto miocardico acuto (2-11%), ostruzione arteriosa (1%), embolizzazione del dispositivo (1%), ictus (1-5%), disturbi della conduzione atrio-ventricolare che richiedono impianto di pacemaker definitivo (intorno al 6% dei casi con la Sapien e al 25% con la Core Valve)17,18, ma la complicanza più frequente, fino quasi al 50%, è la insufficienza aortica paravalvolare legata alle irregolarità e calcificazioni dell’anulus nativo su cui si modella quello protesico, il cui significato emodinamico, per altro, è generalmente assai modesto. La mortalità a 30 giorni è ormai inferiore al 5%19 . Il follow-up a 2 anni considera una sopravvivenza del 70-80% con notevole miglioramento della qualità della vita, ma i decessi tardivi sono abitualmente da collegare a comorbidità non cardiovascolari e controlli seriati ecocardiografici sulla funzione valvolare protesica raramente indicano un deterioramento strutturale.
Il registro italiano nel follow-up di tre anni20 ha mostrato una sopravvivenza del 60% con mortalità cardiovascolare del 13,5%; in un altro studio italiano21 è stata registrata una mortalità a 30 giorni del 5%, strettamente legata a complicanze procedurali, e una mortalità ad 1 anno del 15% riconducibile a co-morbosità.
Non esistono particolari differenze fra i due tipi di protesi attualmente più impiantate, la Sapien 3 e la Corevalve, ma la seconda ha un sistema di rilascio più semplice, non richiede il pacing ventricolare, ha meno frequentemente complicanze coronariche, però si accompagna più frequentemente a turbe della conduzione atrio-ventricolare
Le indicazioni attuali alla TAVI sono le seguenti:
1) Severità della stenosi aortica (gradiente pressorio transvalvolare medio >40mmHg o Vmax del flusso aortico >4m/s; area valvolare basale <1cm²; area valvolare aortica indicizzata per superficie corporea <0,6 cm²/m²);
2) Sintomaticità (classe NYHA>2; FE<40%);
3) Controindicazioni o alto rischio all’intervento cardiochirurgico per co-morbosità (Euroscore>20% per >75aa; Euroscore >10% per >80aa; aorta a porcellana; insufficienza respiratoria grave; cirrosi epatica; anomalie strutturali toraciche; presenza di by-pass aorto-coronarici pervi; precedente irradiazione toracica; morbo di Paget).
A parte viene anche considerata una particolare condizione di “fragilità” (frailty) del paziente, definita come “sindrome biologica caratterizzata dalla riduzione delle riserve funzionali e della resistenza agli agenti stressanti, per deterioramento cumulativo di organi o apparati, capace di determinare aumento della vulnerabilità ad eventi avversi”22. Si tratta di una complessa valutazione clinica e psicologica che ha lo scopo di evitare la “futility” della procedura, ossia la sua mancanza di utilità clinica, dal momento che essa impiega notevoli risorse tecnologiche, umane ed assistenziali.
BIBLIOGRAFIA
1) Ross J Jr, Braunwald E. Aortic stenosis. Circulation 1968; 38 (Suppl V): V61-V68
2) Otto CM, Burwash IG, Legget ME et al. Prospective study of asymptomatic valvular aortic stenosis. Circulation 1997;95: 2262-70
3) Dingh WH, Lam YY, Pepper JR et al early and long term survival after aortic valve replacement in septuagenarians and octogenarians with severe aortic stenosis. Int J Cardiol 2010;141(1):24-31
4) Thourani VH, Myung R, Kilgo P et al. Long term outcome after isolated aortic valve replacement in octogenarians: a modern perspective. Ann Thorac Surg 2008;86:1458-64
5) Roques F, Nashef SA, Michel P et al for Euro SCORE Study Group. Risk factors for early mortality after valve surgery in Europe in 1990s: lessons from the Euro SCORE pilot program. J Heart Valve Dis 2001;10:572-7
6) STS US Cardiac Surgery Database. 1997 aortic valve replacements patients: preoperative risk variables. Chicago IL, Society of thoracic Surgeons, 2000
7) Ambler G, Omar RZ, Royston P et al. Generic simple risk stratification model for heart valve surgery. Circulation 2005;112:224-31
8) Cribier A, Eltchaninoff H, Bash A et al. Percutaneous transcatheter implantation of an aortic valve prosthetis for calcific aortic stenosis; first human case description. Circulation 2002;106:3006-8
9) Grube E, Schuler G, Buellesfeld L et al. Percutaneous aortic valve replacement for severe aortic stenosis in high -risk-patients using the second and curring third generation self expanding core valve prosthesis. JACC 2007;50:69-76.
10) WaltherT, Falk V,Dewey T et al. Valve in a valve concept for trans-catheter minimally invasive repeat xenograft implantation. JACC 2007; 50:56-60
11) Ye J, Cheung A, Lichteinstein SV et al. Six month outcome of trans-apical TAVI in the initial seven patients. Eur J Cardiothorac Surg 2007;31:16-21
12) Leon MB, Smith CR, Mack M et al. PARTNER EU Investigator Group. TAVI for aortic stenosis in patients who cannot undergo surgery. NEJM2010;363:1597-10607
13) SmithCR, Leon MB, Mack M et al. TAVI vs surgical aortic valve replacement in high risk patients. NEJM 2011; 364:2187-98
14) Lefèvre T, Keppetein AP, Womer E et al. PARTNER EU Investigator Group. One year follow-up of multi-centre European PARTNER transcatheter heart valve study. Eur Heart J 2011;32:148-57
15) Kapadia SR, Leon MB, Makkar RR et al. 5-year outcomes of transcatheter aortic valve replacement compared with standard treatment for patients with inoperable aortic stenosis (PARTNER I): a randomised controlled trial. Lancet, published online March 15, 2015
16) Mack MJ, Leon MB, Miller DC et al. 5-year outcomes of transcatheter aortic valve replacement or surgical aortic valve replacement for high surgical risk patients with aortic stenosis (PARTNER I): a randomised controlled trial. Lancet published online March 15, 2015
17) Tissot CM, Attias D, Himbert D et al. Reappaisal of percutaneous aortic balloon valvuloplasty as a preliminary treatment strategy in this TAVI era. Euro Intervention 2011;7:49-56
18) Piazza N, Grube E, Gerckens U et al. Procedural and 30-day-outcome following TAVI using third generation (18F) corevalving system. EuroIntervention 2008;4:242-9
19) Linke A, Gerckens U, Wenaweser P et al. Treatment of aortic stenosis with a self-expanding transcatheter valve: the International multi-centre ADVANCE Study. Eur Heart J 2014;35:2672-84
20) Ussia GP, Barbanti M, Petronio AS et al. TAVI: 3 years outcoma of self expanding core valve prosthesis. Eur Heart J 2012;33:969-76
21) Tamburino C, Capodanno D, Ramondo A et al, Incidence and predictors of early and late mortality after TAVI in 663 patients with severe aortic stenosis. Circulation 2011;123:299-308
22) Fried LP,Tangen CM, Walston J et al. Cardiovascular health study collaborative research Groupe. Frailty in older adults: evidence for a phenotype. J Gerontol Biol Sci Med 2001;56:M146-56











.png)





