Depressione, infiammazione e sistema immunitario
Il dato dell’aumento del livello del cortisolo nel 30 - 50% dei pazienti ha portato a considerare nella fisiopatologia della depressione non solo i disturbi endocrini, ma anche l’infiammazione, costituendo il cortisolo stesso un possibile importante anello di congiunzione. Peraltro, l'infiammazione potrebbe, a sua volta, rappresentare il nesso comune tra la depressione e gli altri stati morbosi che spesso si associano a essa, come la malattia coronarica o la demenza o la depressione post-partum oppure molte malattie caratterizzate da uno stato immunitario alterato, vedi l'artrite reumatoide e le malattie infiammatorie intestinali, tutte patologie aggravate dallo stress psicologico.
Knut A. Hestad delNorwegian University Trondheim e collaboratori hanno ripercorso in un loro studio le basi d’interconnessione tra depressione e diverse altre patologie, cogliendo nell’infiammazione il comune denominatore (Current Psychiatry Reviews, 2009, 5, 287-297).
In particolare, gli autori hanno ribadito che:
- le malattie gravi, come le infezioni croniche, i disturbi autoimmuni, il cancro, il morbo di Alzheimer e la sclerosi multipla (SM), si ritrovano spesso associati alla depressione,
- l’incidenza della depressione è tre volte più alta nella malattia coronarica, rispetto alla popolazione generale,
- il 20 - 50% delle morti d’infarto del miocardio avviene nel paziente depresso,
-
tutti gli importanti elementi della risposta immunitaria sono
amplificati sia nella depressione sia nelle sue comorbidità, - la disfunzione endoteliale è stata riconosciuta nei depressi, contribuendo ulteriormente a rafforzare il legame con la malattia coronarica,
- molte anomalie ematologiche si ritrovano nella depressione, come i segni dell’attivazione piastrinica, i quali possono essere motivo di preoccupazione per i pazienti in trattamento per malattia coronarica,
- la gravidanza e il post partum si accompagnano spesso sia con i cambiamenti dello stato immunitario sia con la presenza dei sintomi depressivi,
- il riequilibrio immunitario materno con il parto, dopo la tolleranza immunitaria per proteggere il feto da un aborto spontaneo, è potenzialmente associato alla depressione (post partum blues) nel 20-75% delle madri,
- la depressione post partum più grave si ritrova, invece, nel 10-15% dei casi.
In conclusione, gli autori hanno riportato le prove a sostegno delle associazioni di base e i potenziali meccanismi causali per cui l'infiammazione potesse indurre o modulare i sintomi depressivi.
Ne deriverebbe da ciò che la depressione potrebbe essere trattata secondo una strategia di modulazione immunitaria.
Dal loro canto, Blume J e collaboratori dell’University of Pennsylvania, proprio considerando che si era riscontrato nella depressione un disturbo di soppressione immunitaria e/o di attivazione del sistema immunitario con il riscontro dei marcatori presenti anche in altre malattie mediche secondo una disregolazione immunitaria come elemento centrale comune, hanno proposto un programma di ricerca. L’obiettivo delineato era, per l’appunto, quello di definire, per caratterizzarli in sottogruppi, le relazioni tra i dati immunitari, soppressione e / o attivazione, entro gli stessi individui depressi. (Brain Behav Immun. 2011 Feb;25(2):221-9. Epub 2010 Oct 16).
Il programma di ricerca, sviluppato e integrato dalle conoscenze della psiconeuroimmunologia della depressione, avrebbe potuto, in effetti, portare l'innovazione di valutazione e di trattamento della malattia e delle comorbidità mediche.
Particolare interesse ha suscitato, quindi, l’evidenza degli studi che hanno suggerito il ruolo del sistema immunitario nella complessa fisiopatologia della depressione, portando a considerare percorsi innovativi di cura. Nella depressione maggiore si è riconosciuta, infatti, la presenza di attività nelle risposte immunitarie innate, confermate dai biomarker dell’infiammazione. Inoltre, la somministrazione delle citochine immunitarie innate agli animali da laboratorio e agli esseri umani ha dimostrato di indurre cambiamenti comportamentali che si sovrappongono in modo significativo con i criteri di diagnosi della depressione maggiore. Di converso, la somministrazione ai pazienti con malattie infiammatorie di anticitochine ha comprovato di ridurre i sintomi depressivi. È interessante anche notare che lo stress psicosociale, noto elemento scatenante dei disturbi depressivi, è in grado di attivare la risposta immunitaria innata. Peraltro, le citochine immunitarie innate influenzano in sostanza tutti i campi fisiopatologici rilevanti della depressione, quali la neurotrasmissione delle monoamine, la funzione neuroendocrina, la plasticità sinaptica e il metabolismo cerebrale regionale. Degno di nota è pure che una risposta ai tradizionali farmaci antidepressivi si associa a una diminuzione dei biomarker infiammatori, mentre i pazienti con depressione resistente al trattamento sono più propensi a mostrarne maggiore evidenza. Tutti questi dati sembrano, pertanto, fornire la base per il legame tra sistema immunitario e i disturbi dell'umore, soprattutto quando si realizzi una particolare resistenza al trattamento.
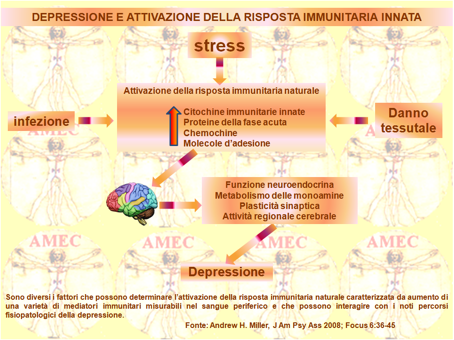
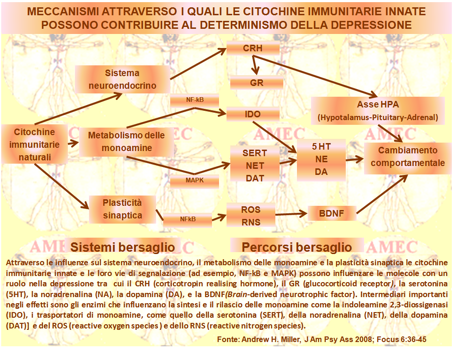
È bene ricordare che, in contrasto con la risposta immunitaria acquisita, a lento sviluppo e altamente specifica nel riconoscimento dei patogeni, il sistema immunitario naturale fornisce una risposta di difesa rapida, di prima linea contro una varietà di agenti patogeni e danno o morte cellulare. Il sistema utilizza un pattern recettoriale di riconoscimento, relativamente grezzo e non specifico, denominato TLR (Toll-like Receptors) per avviare e mobilitare la risposta alle infezioni e / o ai danni ai tessuti e ai loro effetti di distruzione. I TLR, a loro volta, sono legati alle fondamentali vie di segnalazione infiammatoria, tra cui il fattore nucleare-kB (NF-kB) e il MAPK (mitogen-activated protein kinases), che, quando attivato, stimola la produzione dello IFN-α (innate immune cytokines interferon), della IL -1 (l'interleuchina-1), della IL-6 e del TNF-α (tumor necrosis factor-α), delle chemochine, delle molecole di adesione e di altri mediatori dell'infiammazione, tra cui le prostaglandine, l’istamina e le specie reattive dell'ossigeno e dell'azoto. Queste molecole orchestrano, di poi, la risposta immunitaria locale, reclutando e attivando importanti cellule del sistema immunitario che determinano le caratteristiche cliniche tipiche dell’infiammazione: tumor, rubor, calor e dolor.
Le citochine immunitarie innate nel sangue periferico vanno a stimolare le fibre nervose locali per mobilitare una risposta sistemica alle infezioni e ai traumi dei tessuti con attivazione nel fegato della produzione delle proteine della fase acuta, come la PCR (proteina C reattiva). Il SNC (sistema nervoso centrale) risponde con la febbre, la spossatezza, il ridotto interessamento all’ambiente, l’anoressia e i disturbi del sonno. Questo comportamento disfunzionale del SNC dovrebbe rappresentare una riorganizzazione delle priorità del comportamento per conservare e deviare le risorse energetiche essenziali per l'eliminazione degli agenti patogeni, per i processi di riparazione dei tessuti e per la protezione dai danni o attacchi futuri. Collateralmente, l'asse ipotalamo-ipofisi-surrene (IIS) con il rilascio della corticotropina (ACTH) ipofisaria è fortemente attivato dalle citochine immunitarie innate. Difatti, alla prima iniezione di IFN-α ha dimostrato una risposta significativamente maggiore nei pazienti che hanno sviluppato depressione, rispetto a quelli non diventati depressi, indicando che la sensibilità delle vie dell’ACTH può rappresentare un fattore di vulnerabilità alle citochine, indotta dai disturbi comportamentali. Considerato, peraltro, il ruolo dell’ACTH nella depressione, la sua attivazione indotta dalle citochine nel cervello può essere, invero, un percorso importante attraverso il quale esse sono in grado d’influenzare il comportamento. C’è anche da considerare l’altro percorso possibile sul recettore dei glucocorticoidi (GR) con cui le citochine possono influenzare l'asse IIS. In effetti, l'attivazione delle vie di segnalazione, come il p38 MAPK, ha mostrato di interrompere la traslocazione del GR dal citoplasma al nucleo e, quindi, di ridurre la capacità funzionale del GR. Le citochine hanno anche dimostrato di aumentare l'espressione dell’inerte β- isoforma del GR, che serve a deviare i glucocorticoidi dall’isoforma α-attiva. In effetti, la ridotta funzione GR, come determinata in genere dal test di soppressione con desametasone e / o con desametasone ACTH, è caratteristica nella depressione e può contribuire alla cattiva regolazione proprio dell’ACTH, che è sotto feed back negativo da glucocorticoidi. Peraltro, la diminuita funzione del GR può anche contribuire ad aumentare l'infiammazione, dato il ben noto ruolo dei glucocorticoidi nel sopprimere le risposte infiammatorie attraverso l'inibizione del NF-kB di segnalazione.
Il contributo potenziale del sistema immunitario al determinismo della depressione è stato documentato, come detto, dalla dimostrazione nei pazienti di un significativo aumento delle citochine immunitarie innate e dei loro recettori solubili, sia nel sangue periferico sia nel liquido cerebrospinale con aumenti delle proteine della fase acuta, delle chemochine, delle molecole di adesione ed anche dei mediatori dell’infiammazione come le prostaglandine.
Peraltro, la prevalenza della depressione nei malati di cancro è più alta che nella popolazione medica generale ed è associata a una più rapida progressione del tumore, con tempi di sopravvivenza più brevi. In tali casi sono generalmente presenti l'anoressia e la cachessia, secondo meccanismi non ancora ben chiariti. Tutto l’insieme riduce consistentemente la qualità della vita e la sopravvivenza dei pazienti ed è causa finale in circa il 30% dei casi della morte. Ciononostante, recenti evidenze hanno anche dimostrato il legame tra gli elevati livelli delle citochine infiammatorie, sia con la depressione sia con la cachessia. Le ricerche hanno anche offerto la dimostrazione che l'introduzione delle citochine induce in entrambi uomini e roditori la depressione e i sintomi cachettici, suggerendo l’eziologia comune a livello molecolare.
Andrew H. Miller dell’University of Atalanta, Georgia e collaboratori (Journal of the American Psychiatric Association 2008; Focus 6:36-45) hanno riassunto nella loro revisione i dati disponibili che suggeriscono il duplice ruolo delle citochine nello sviluppo del cancro connesso alla depressione e alla cachessia e hanno descritto come le terapie biologiche targeting di citochine specifiche possano migliorare i risultati di cura.
Difatti, i rischi della mancata risposta al trattamento o anche dell’intolleranza ai farmaci sono alti ed evidenziati da diversi studi, anche recenti, che documentano come la parziale e incompleta risposta alle cure si associ a un aumentato rischio di recidiva sintomatica con sostanziale significativa compromissione della vita, anche durante la terapia, e peggio ancora con decorso a lungo termine. Peraltro, a tal proposito non è di poco rilievo il fatto che la resistenza al trattamento aumenta anche di sei volte i costi sanitari diretti, per cui è sempre più viva la necessità di individuare nuove strategie di cura.
Gli studi di neuroimaging funzionale supportano, dal loro canto, l'ipotesi che la depressione sia associata da una parte a una ridotta attività metabolica nelle strutture neocorticali e dall’altra a una maggiore nelle strutture limbiche. Il riscontro recente di un'anomalia in una zona del cervello che interviene nel controllo delle reazioni emotive permette anche una nuova comprensione delle ragioni di sviluppo della depressione e degli altri disturbi affettivi. Con la PET (Positron Emission Tomograpy) si è evidenziata una zona della corteccia prefrontale, legata alla risposta emotiva e con collegamenti diffusi con altre aree del cervello, la quale dimostra un'attività anormalmente diminuita nei pazienti con depressione unipolare e bipolare. Queste aree sono responsabili della regolazione della DA, della noradrenalina e della 5-HT, che, come prima accennato, hanno un ruolo importante nella regolazione dell'umore.
In conformità a quanto sopra esposto, si può concludere che nell’eziopatogenesi della depressione meritano considerazione i cambiamenti endocrini di tutta la durata della vita, di cui alcuni caratteristici dell’invecchiamento. Difatti, le donne presentano un rischio più alto durante la menopausa per un probabile ruolo degli estrogeni nella regolazione dell'umore, mentre gli uomini, per i più bassi livelli di testosterone, nella terza età.
La tomografia a emissione di positroni e la risonanza magnetica funzionale forniscono ulteriore evidenza che l'attività delle citochine periferiche può indurre cambiamenti comportamentali mediati a livello centrale. I pazienti trattati con IFN-α, infatti, come i pazienti con i disturbi dell'umore, quelli con elevata ansia, nevrosi o disturbo ossessivo-compulsivo, mostrano durante la risonanza magnetica funzionale di attenzione visuospaziale un'attivazione significativamente maggiore della corteccia cingolata anteriore dorsale, rispetto ai soggetti di controllo. Si è anche dimostrato che IFN-α produce cambiamenti nella corteccia frontale e nell'attività metabolica dei gangli basali. Di grande rilievo, comunque, è la dimostrazione che lo stress psicosociale, noto per scatenare i disturbi dell'umore, può attivare la risposta immunitaria innata.
Peraltro, la risposta immunitaria innata allo stress sembra essere esagerata nei pazienti depressi esposti all’ELS (Stanford Early Life Stress Research Program). Infatti, i maschi depressi dell’ELS dimostrano risposte maggiori di IL-6 nel sangue periferico e aumento di NF-kB binding DNA in risposta al Social Stress Test Trier, rispetto ai controlli non depressi. Questo rapporto tra infiammazione e aumentato ELS è stato anche osservato in un ampio studio in cui i casi esposti a livelli crescenti di ELS hanno dimostrato in età adulta l’aumento dei livelli della PCR. Data la relazione tra stress, depressione e infiammazione, questi dati sollevano la questione se l'infiammazione possa giocare un ruolo nel legame tra stress, depressione e malattie, soprattutto in considerazione del recente riconoscimento che l'infiammazione può rappresentare un meccanismo comune per un certo numero di patologie, tra cui le cardiovascolari, il diabete e il cancro. Pertanto, si potrebbe anche riconoscere un ruolo dello stress nelle malattie neurodegenerative in aggiunta alla depressione, in rapporto ai suoi effetti sui fattori di crescita, mediati dal sistema immunitario.
D’altro canto, vi sono dati che dimostrano l'importanza della plasticità sinaptica e dei fattori di crescita, tra cui il BDNF (brain-derived neurotrophic factor), nel campo di studio della depressione. Lo stress fisico e quello psicologico, ad esempio, tendono a sopprimere la neurogenesi nell'ippocampo, a promuovere l’apoptosi neuronale e a ridurre la densità delle connessioni sinaptiche. Inoltre, le citochine, come l'IL-1, di NF-kB possono contribuire ad alterare la crescita neuronale e la sopravvivenza attraverso l'induzione delle specie reattive dell'ossigeno e dell'azoto, come l'ossido nitrico, che ha dimostrato di diminuire la produzione di BDNF e di ridurre la sopravvivenza delle cellule neuronali nell'ippocampo.
Peraltro, anche i disturbi endocrini sono stati collegati alla depressione, come l’ipercortisolemia, che riscontrata nel 30 - 50% dei pazienti, è stata considerata un importante legame con l’infiammazione.











.png)





